Признаки движения коленной чашечки и возможные причины
Признаки движения коленной чашечки могут быть различными. Один из основных признаков — болезненные ощущения в колене. Пациент может испытывать боль при ходьбе, беге или других нагрузках на колено. Ощущения боли могут быть разной интенсивности и локализации.
Еще одним признаком движения коленной чашечки является хруст или скрип в колене. Это звуковые сопровождения, которые могут возникать при движении колена. Хруст может быть ощутимым или слышным только пациентом, а скрип может быть слышен окружающими.
Также можно выделить нестабильность коленного сустава как признак движения коленной чашечки. Пациент может чувствовать, что его колено «выскакивает» или «ослабевает» при движении. Это может сделать ходьбу неустойчивой и вызвать дискомфорт.
Что касается возможных причин движения коленной чашечки, их может быть несколько. В одних случаях движение происходит из-за травмы колена. Например, при растяжении связок или разрыве мениска. В других случаях причиной может быть слабость мышц, поддерживающих коленный сустав. Это может происходить из-за недостатка физической активности или длительного сидения в неудобной позе. Еще одной причиной можно назвать неправильную постановку стопы при ходьбе или беге, что вызывает неравномерное распределение нагрузки на коленный сустав.
Если у вас есть подозрение на движение коленной чашечки, необходимо обратиться к врачу-ортопеду или травматологу. Он проведет обследование коленного сустава, назначит дополнительные исследования и определит причину движения коленной чашечки. Далее будут назначены соответствующие методы лечения, которые могут включать физиотерапию, укрепление мышц колена, ношение специальных бандажей или даже хирургическое вмешательство в некоторых случаях.
В целом, признаки движения коленной чашечки могут быть разнообразными, и важно обратиться к врачу для определения точной причины и последующего эффективного лечения. Необходимо помнить, что самолечение может привести к ухудшению состояния и осложнить лечение в будущем/
Вопрос-ответ:
Что делать, если у меня двигается коленная чашечка?
Если у вас двигается коленная чашечка, важно обратиться к врачу-ортопеду, чтобы он провел осмотр и назначил необходимые меры лечения. Обычно в таких случаях врач может рекомендовать выполнение специальных упражнений для укрепления мышц коленного сустава, но в некоторых случаях может потребоваться хирургическое вмешательство
Какие причины могут вызывать движение коленной чашечки?
Движение коленной чашечки может быть вызвано различными факторами, такими как травма коленного сустава, деформация врожденного или приобретенного характера, ослабление мышц колена, связанное с возрастом или недостаточной физической активностью, а также различные заболевания, включая артрит и артроз.
Какие симптомы свидетельствуют о движении коленной чашечки?
Симптомы движения коленной чашечки могут включать боли в колене при движении или нагрузке, хруст или скрежет в коленном суставе, ощущение нестабильности колена, отек или увеличение объема сустава, ограничение подвижности в колене.
Если у вас появились такие симптомы, важно обратиться к врачу для диагностики и лечения.
Лечение
Проведенная диагностика позволит доктору определиться, как лечить вывих колена в конкретном случае. Терапия недуга комбинированная и должна включать в себя несколько этапов:
- Возвращение привычной формы сочленению. Специалист решает, как и какими способами вправить коленные суставы. Проводится процедура в условиях стационара под местным или общим наркозом.
- Фиксирование поврежденной конечности. После вправления вывиха на колено накладывают гипсовую повязку для восстановления поврежденных связок.
- Разработка ноги после снятия фиксирующей повязки. Она включает в себя:
- ЛФК;
- физиопроцедуры;
- профилактические мероприятия.
Медикаменты
Терапия с использованием лекарственных препаратов подразумевает прием нескольких групп фармакологических продуктов:
- НПВС. Противовоспалительные средства хорошо устраняют болевой синдром и предупреждают воспаление. Их можно применять долгое время, и они используются как основные лекарства для лечения подвывиха коленного сустава.
- Антибиотики. В случаях, когда вывих сустава осложняется присоединением инфекции, врач подбирает курс антибактериальной терапии с учетом возраста пациента и его сопутствующих болезней.
- Глюкокортикостероиды. Применяются в виде внутрисуставного укола, который делается раз в две недели. При интенсивном болевом синдроме к стероидным препаратам добавляют Лидокаин или Новокаин.
- Мочегонные средства. Лекарства назначаются кратким курсом для устранения отека.
- Витаминно-минеральные комплексы.
Гимнастика для восстановления
ЛФК является основным направлением, который наряду с другими методами лечения помогает восстановить подвижность колена и вернуть человека к привычному ритму жизни. Все упражнения подбираются индивидуально в зависимости от характера травмирования и возраста пациента.
Примерный курс тренировок:
- Марш на месте с медленным поднятием согнутых ног.
- Приседания у опоры без резких прыжков.
- В положении лежа подъем согнутых в коленях конечностей.
- В том же положении поочередно прижимать и подтягивать ноги к груди.
- Сидя, плавно сгибать и разгибать коленные суставы.
- Выпады поочередно. Первое время делать упражнение у опоры.
Все занятия гимнастикой следует выполнять по несколько раз утром и вечером. ЛФК с детьми и пожилыми людьми проводят под контролем инструктора. При появлении болей необходимо прекратить тренировку и устранить симптоматику.
Физиотерапия
Начинать физиопроцедуры можно на 3 день после травмы. Так же они проводятся в процессе реабилитации после снятия гипсовой повязки или ортеза.
Физиотерапия включает в себя:
- УФО;
- магнит;
- лазеротерапия;
- электрофорез.
Сеансы массирования помогают лучше разработать коленный сустав после гипса и предупредить мышечную атрофию и улучшить трофику тканей. В зависимости от локализации и характера повреждения назначают лечебный массаж, гидромассаж, мануальную терапию.
Хирургический метод
Операцию проводят при разрывах связок и серьезных нарушениях целостности структуры сочленения.
Применяют два вида вмешательств:
- Закрытое. Проводится с помощью эндоскопа под общим наркозом.
- Открытые.
Народные средства
Лечить сустав можно после репозиции и снятия фиксации.
Основные методы:
- Компресс из теплого коровьего молока используют для восстановления поврежденного сочленения.
- Лук измельчить, добавить сахар и приложить к месту вывиха. Смесь снижает отек и заживляет микроразрывы в связках.
- Прополис нанести на салфетку и примотать к ноге на несколько часов.
- Чесночные дольки измельчить, смешать с яблочным уксусом и настаивать в темном месте нескольких дней. После наносить смесь на область коленного сустава.
- Сухие цветки пижмы залить кипящей водой и настоять до остужения. После процеживания смочить в отваре марлю и укутать колено.
Оказание первой помощи
- уложить пострадавшего и успокоить. Поврежденную ногу следует приподнять на 30-40 см, разместив под ней подушку и плотный валик;
- наполнить целлофановый пакет льдом, обернуть его плотной тканью и наложить на травмированное колено. Длительность лечебной процедуры — не более 15 минут, иначе можно спровоцировать обморожение. Спустя 30-40 минут нужно вновь наложить на сустав холодовой компресс;
- зафиксировать ногу с помощью шины, ортеза, тургора. Наложить давящую повязку, используя эластичный бинт. Как бы сильно пострадавший ни жаловался на боль, нельзя дергать, вращать конечность, пытаясь вправить сустав. Это может привести к разрыву или полному отрыву от костного основания связок, сухожилий, мышц, повреждению нервов и кровеносных сосудов.
Нужно сразу дать человеку обезболивающую таблетку. Это может быть обычный Парацетамол или его импортные аналоги Эффералган, Парацетамол. Но лучшее анальгетическое действие оказывают нестероидные противовоспалительные средства (НПВС) — Найз, Кеторол, Ибупрофен, Нурофен.
Пострадавшему также целесообразно принять любое антигистаминное средство (Лоратадин, Цетиризин, Тавегил). Противоаллергические препараты препятствуют формированию отеков, которые сдавливают нервные окончания и усиливают боль.
Профилактика
Предотвращать травматизм опорно-двигательного аппарата легко при отсутствии нагрузки на него, при этом ее отсутствие очень опасно, так как при таком образе жизни в дальнейшем травмироваться будет еще проще.
Скелет постоянно нужно поддерживать в здоровье благодаря размеренным тренировкам и занятиям на выносливость. Главная профилактика вывихов, ушибов, растяжений – это усиление мышц, связок, сухожилий, их ежедневная тренировка.
Конечно, без правильного питания, никакой спорт не поможет сохранить свое здоровье своего тела. Диета должна обогащать организм витаминами, незаменимыми протеинами и жирными кислотами, минералами и калориями.
Список основных упражнений для укрепления коленей:
- Правильные приседания. Ступни направлены слегка в сторону, туловища вперед, а таз назад, спина ровная, колени также направлены в стороны. Не приседать до конца, а так, чтобы ягодицы оказывались параллельно коленям.
- Бег на месте с поднятием высоко согнутых ног в коленном сочленении.
- Различные упражнения из йоги.
- Плавание и упражнения в воде.
Сложно полностью избежать травм, но можно минимизировать их последствия, обогатив свое тело навыками, силой и здоровьем, чтобы сопротивляться внешним механическим раздражителям и всегда быть готовым к падениям, ударам. Вылетевшая чашечка из колена – не самое страшное, что может случиться при простом падении.
Как лечить вывих колена
Лечебная программа зависит от вида повреждения и сопутствующих нарушений (разрывы связок). Лечение начинается с вправления вывиха. Делают это бескровным закрытым методом или в ходе операции только под общим наркозом в специализированном травматологическом стационаре.
В случае скопления крови в суставной полости проводят ее пункцию с эвакуацией содержимого. Внутрь вводят гемостатические препараты, противовоспалительные, антисептические и антибактериальные средства для профилактики инфицирования.
В случае разрыва связок лечение только хирургическое. Его проводят либо при помощи обычного хирургического доступа, либо путем малоинвазивной артроскопии.
После операции или консервативного вправления накладывают гипсовую повязку сроком на 3-4 недели, после чего приступают к восстановительному лечению.
Как проходит
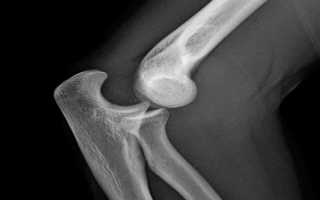
Процесс вправления колена начинается с тщательной медицинской оценки состояния пациента и характера повреждения коленного сустава. Врач проводит обследование, используя различные методы диагностики, такие как рентгенография, магнитно-резонансная томография (МРТ) или компьютерная томография (КТ), чтобы точно определить степень повреждения и необходимость вправления.
В случае легких деформаций или подвижностей, ручные манипуляции могут быть достаточными для восстановления нормального положения сустава. Врач применяет специальные техники, направленные на возвращение костей в правильное положение, учитывая структуру и анатомию сустава. Это может сопровождаться небольшим давлением или мягкими движениями, направленными на коррекцию положения.
В более серьезных случаях, когда сустав сильно поврежден или вывихнут, может потребоваться хирургическое вмешательство. Хирург может использовать инструменты и методы, такие как артроскопия или открытая хирургия, чтобы восстановить анатомическую целостность сустава. Это может включать в себя реконструкцию связок, восстановление хряща и устранение других структурных нарушений.
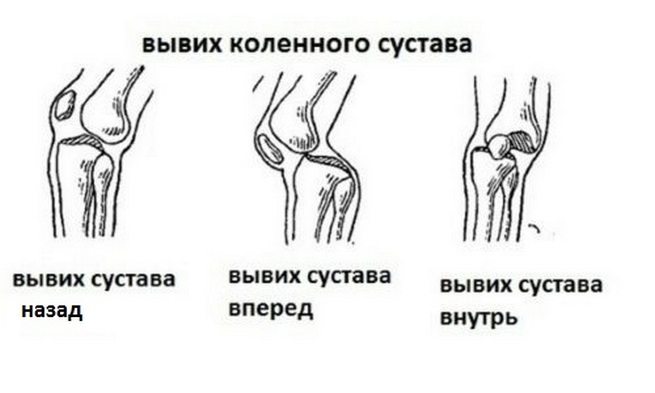
Вывих коленного сустава: симптомы и виды
Вывих определяется рядом общих симптомов, не зависящих от локализации:
- Боль. В момент нанесения травмы появляется резкая и интенсивная боль, дальнейшие ее проявления зависят от обширности поражения, типа вывиха, причины и тяжести травмы, времени оказания первой помощи. При движениях боль в колене усиливается.
- Вынужденная поза. Больной принимает такое положение, когда нога не болит, и старается его не менять.
- Деформированная суставная область. На внешний вид изменений колена влияет вид травмы, тяжесть вывиха и его тип.
- Дисфункция сустава – ограничение движений.
- Отек в области колена, вызванный наличием крови в полости сустава или синовитом.
Вывих голени имеет свои симптомы. Травма боковой и крестообразной связки (при подвывихе повреждается только крестообразная связка), смещение большеберцовой кости в стороны или вперед-назад приводят к обширному кровоизлиянию в суставную полость, и нередко – повреждению сосудисто-нервных пучков, что вызывает онемение голени и стопы с отсутствием пульса в сосудах стопы, бледной, синюшной кожей. Может развиться паралич в области голени, что требует немедленного вправления сустава, пока не наступили необратимые изменения. Клинически вывих голени определяется по наличию резкой интенсивной боли, невозможности двинуть ногой. Конечность с травмой выпрямлена, колено деформировано. Большеберцовая кость выступает вперед при переднем вывихе, при заднем – назад.
Вывих коленной чашечки бывает боковым, торсионным, полным и неполным (подвывихом). Чаще диагностируется боковой подвывих чашечки, появляющийся при слабости связок колена и Х-образно деформированных ногах.
Симптоматически вывих коленной чашечки, если он не острый, проявляется только «провалом» в суставе, когда пациент сгибает ногу в коленной области. Острая травма надколенника проявляется болью, ограничением в движениях, может возникнуть отек из-за гемартроза.
Появляется вследствие частого выскакивания коленной чашечки из физиологичного русла скольжения, проявляется своими особенностями. Обычно это несильная боль, дискомфорт, со временем развивается артроз. Этой патологией часто страдают дети и молодые женщины. Первый эпизод может сопровождаться острой болью, подкашиванием ног в коленях, невозможностью самостоятельно разогнуть ногу. В дальнейшем пациенты уже не обращаются за врачебной помощью, а вправляют чашечку сами.
Причинами появления привычного вывиха в коленном сочленении являются:
- повышенная эластичность связок;
- надколенник, расположенный выше обычного анатомического положения;
- поврежденная и несращенная поддерживающая связка коленной чашечки;
- уплощенные скользящие пути кости бедра, где расположен желобок, направляющий надколенник.
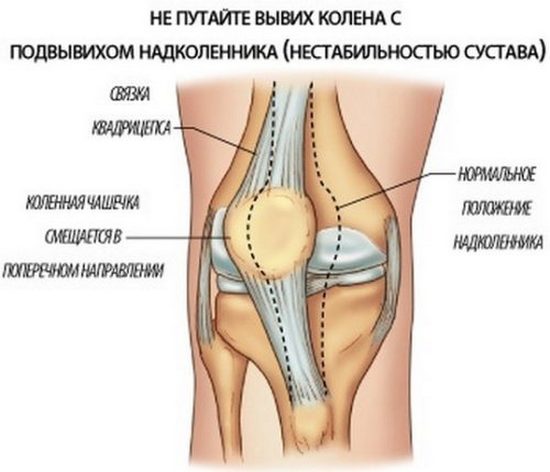
Подвывих колена
Подвывих коленного сустава формируется в коленной чашечке и вызывается перерастяжением или разрывом связок надколенника, слабыми бедренными мышцами, анатомическими аномалиями в нижних конечностях. Это приводит к нестабильности коленной чашки и ее подвывиху даже при небольших травмах.
Симптомы: боль и типичный хруст в колене при движении, ощущение нестабильности в коленной чашечке. Со временем подвывих колена ведет к артрозу и синовиту.
Врожденный вывих
Врожденный вывих колена — тяжелая и редкая патология, развивающаяся у плода во втором триместре, диагностируется чаще у девочек. Лечить необходимо хирургическим путем.
Вывих надколенника
Эта травма часто диагностируется у людей, занимающихся спортом, высокой физической активностью. Делится на три типа:
- Острый вывих.
- Застарелый вывих.
- Привычный вывих надколенника.
Вывих надколенника при первом проявлении характеризуется сильной и резкой болью, с небольшим отеком коленного сочленения, ступенчатой деформацией колена. Боль появляется при любых попытках двигаться. Коленная чашечка смещена во внешнюю сторону, со временем она может вернуться в физиологическое положение, что не отменяет обращения к врачу.
Травматический вывих надколенника
В травматологии выделяют полные и неполные вывихи надколенника. В первом случае происходит сдвиг пластины надколенника в наружном направлении с локализацией на наружном мыщелке бедренной кости.
Если вывих неполный, то фиксируется неполное смещение относительно средней линии коленного сустава. При этом существует вероятность самостоятельного вправления надколенника при разгибании ноги в колене. Больные предъявляют жалобы на быструю усталость во время ходьбы, активных движений, неустойчивость походки. В результате может развиться психологическая проблема в виде страха перемещения по неровной дороге, поверхности.
При исследовании пациента обнаруживается наличие жидкости, кровоизлияния в коленном суставе, патологическая подвижность, вызванная нестабильностью связочного аппарата.
Симптомы и признаки
Симптомы подвывиха от признаков полноценного вывиха отличаются кардинально. При вывихе сустава ощущается резкая боль в месте повреждения, способная вызвать шок, теряется чувствительность конечности, образуется сильный отек, сустав деформируется. В некоторых случаях становится невозможно прощупать пульс ниже места травмы.
При подвывихе картина не такая яркая, болевой синдром смазан. Больной может ощущать:
- нестабильность надколенника, мешающую опереться на ногу;
- хруст и болезненные щелчки в области колена;
- боль, усиливающуюся при сгибании-разгибании конечности;
- чувство провала при полном разгибании ноги;
- отечность колена, сопровождающуюся повышением температуры и гипертермией кожи на травмированном участке.
Лечение вывиха колена
После того как пострадавший оказывается в условиях травмпункта или стационара, диагностические и лечебные мероприятия проводятся в следующей последовательности:
- сначала осуществляется профессиональный осмотр;
- в случае необходимости делают рентгенографию поврежденного сустава;
- если произошло кровоизлияние в полость сустава, врач проводит пункцию, удаляя скопившуюся кровь и экссудат;
- после этого колено вправляется и осуществляется фиксация сустава гипсовой повязкои или иммобилайзером;
- следующим этапом является реабилитация.
В процессе реабилитации колено систематически смазывается мазью, которую назначает врач, и проводятся процедуры по разработке ноги.
Как вправить колено
В том случае, если результатом травмы стал подвывих колена, процесс фиксации точно такой же, как и при привычном вывихе.
Еще не так давно многие считали, что вывих мениска не представляет ничего серьезного, но, как показывает практика, эта травма является переломом, и поэтому обращаться в медицинское учреждение необходимо незамедлительно и ни в коем случае не заниматься самолечением. Определить самостоятельно всю серьезность ситуации порой совершенно невозможно.
Хирургическое лечение
Иногда последствия полученных травм могут быть весьма серьезными и требующими срочного хирургического лечения. В основном операция назначается в том случае, если вывих уже застарелый и образовалась рубцовая ткань. В остальных ситуациях при своевременном обращении операции можно избежать.
Применение фармакологических препаратов
В первые дни после травмы человека беспокоят сильные боли в поврежденной ноге. Для их устранения врач назначает НПВС в таблетках, капсулах, драже — Кетопрофен, Нимесулид, Диклофенак, Кеторолак, Ибупрофен. Они обязательно комбинируются с ингибиторами протонной помпы (Омепразол, Омез), так как негативно воздействуют на слизистую желудка. В течение 3 дней используются холодовые компрессы. Затем воспалительный отек спадает и начинается лечение вывиха коленного сустава в домашних условиях теплом:
- мази, гели, кремы с разогревающим действием наносят на колено и верхнюю часть голени 2-3 раза в день. Наиболее эффективны препараты Випросал, Апизартрон, Никофлекс, Скипидарная мазь. Часто назначают и Капсикам или Финалгон, проявляющие более мощную местнораздражающую, согревающую, отвлекающую активность. Но эти местные средства подходят не всем пациентам, так как могут вызывать сильное ощущение жжения;
- для согревания применяют грелки с горячей водой, накладывая их на 20-30 минут на колено. Используют и полотняные мешочки, наполненные разогретой крупнокристаллической морской солью или семенами льна.
Для снижения выраженности тянущих, ноющих, усиливающихся при движении, болей в суставе травматологи назначают мази или гели с НПВС. Это Вольтарен, Долгит, Нурофен, Финалгель, Индометацин. Их наносят на колено 1-2 раза в день, втирая до полного поглощения.
В лечебные схемы врачи также включают мази с венопротекторным действием — Троксерутин, Троксевазин, Гепарин, Лиотон. На начальном этапе лечения они необходимы для купирования отека и рассасывания гематом. В дальнейшем венопротекторы применяются для восстановления мелких и крупных кровеносных сосудов.
Улучшить общее самочувствие больного, ускорить выздоровление помогает курсовой прием витаминов и микроэлементов, необходимых для регенерации тканей коленного сустава. Следует выбирать препараты с аскорбиновой, никотиновой, фолиевой кислотами, пиридоксином, тиамином, цианкобаламином. Они входят в состав Витрума, Центрума, Селмевита, Компливита. Сбалансированные комплексы содержат высокую концентрацию меди, кальция, железа, молибдена, селена.
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Травматологи рекомендуют принимать рыбий жир в жидком виде или капсулах, насыщенный полезными омега-3 кислотами и жирорастворимыми витаминами.
Частые вопросы
Как долго проходит вывих надколенника?
Через 8–10 недель пациент может возвращаться к полноценной нагрузке и совершать полный объем движений в коленном суставе. Подчеркнем, что лечение вывиха надколенника с учетом современных анестезиологических пособий не представляет столь серьезных переживаний для пациента, едва ли причинит ему боль.
Чем опасен вывих надколенника?
Патологическое смещение надколенниковой кости приводит к повреждениям хряща латеральной суставной поверхности бедренного блока и/или пателлярной фасетки, могут образовываться свободные хондромные тела и на этом фоне развиваются блокады коленного сустава.
Как понять что вывих коленной чашечки?
Вывих надколенника или большеберцовой кости проявляется внезапным болевым синдромом высокой интенсивности, отечностью и изменением нормальной формы колена. Вывих сопровождается блокированием активных движений в суставе, а пассивные при этом резко ограничены.
Как вправить вывих надколенника?
Вывих вправляют, согнув ногу пациента в коленном суставе.
Затем врач осторожно смещает коленную чашечку медиально, одновременно разгибая колено. Когда коленная чашечка вправится, это проявится пальпирумым щелчком и исчезновением деформации
Методы лечения
Лечение вывихов входит в компетенцию врача-травматолога.
В качестве средств первой доврачебной помощи, можно порекомендовать прикладывать к травмированному участку лед или в целом что-нибудь холодное. Непосредственно лечение состоит из нескольких этапов.
- Сустав вправляется, т.е. возвращается на положенное место.
- Осуществляется обездвиживание колена – для этого выполняется его фиксация иммобилайзером.
- Проводится работа над восстановлением целостности поврежденных связок.
При наличии осложнений, прибегают к хирургическому вмешательству. Решение этих вопросов остается за квалифицированным специалистом.
В течение реабилитационного периода больной должен передвигаться на костылях.
Опираться на поврежденную ногу нельзя. В состоянии покоя ее надо держать в приподнятом положении.
Период восстановления протекает под строгим наблюдением ортопеда. Специалист применяет методики для возвращения мышечного тонуса и в целом нормализации состояния поврежденной ноги. В качестве средств, способствующих быстрому заживлению сустава, следует выделить:
- физиотерапевтические методики;
- лечебный массаж;
- специальную физкультуру и гимнастические упражнения;
- правильную диету, богатую витаминами и микроэлементами.
Неплохо помогают и народные средства. К их использованию можно прибегать исключительно при одобрении врачом. Перечень народных рецептов приведен в таблице.
Таблица. Народные методы восстановления после вывихов
| Рецепты | Описание |
|---|---|
| Компрессы | Хорошо помогают молочные компрессы. Для приготовления нужно нагреть молоко до температуры, не наносящей повреждений кожным покровам, после чего смочить марлевую повязку в теплой жидкости и приложить компресс на поврежденный участок. Держать до остывания. Также весьма эффективным является компресс из лука. Для его приготовления репчатый лук измельчается в блендере либо натирается на самой мелкой терке. К кашице добавляется сахар (на 10 частей луковой кашицы одна часть сахара). Компресс оставляется на колене на 5-6 часов. |
| Повязки | Существует множество рецептов восстанавливающих повязок. К примеру, можно использовать измельченные листья полыни. Большую ложку измельченной травы оставьте в стакане кипятка примерно на час. Процедите настой, смочите в отфильтрованной жидкости материал (натуральную ткань) для повязки и приложите к поврежденной части тела. Держите полчаса. Повторяйте до 5 раз в день. Длительность курса – до исчезновения болей. |
| Протирания | Залейте пару головок чеснока кулинарным (магазинным) яблочным уксусом и оставьте примерно на неделю. Полученную настойку используйте для втирания. |
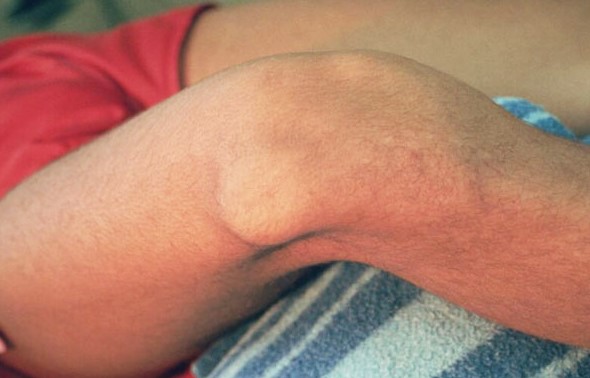
Симптомы вылета надколенника
Коленная чашечка представляет собой широкую кость, которая расположена внутри структуры колена. Её основной функцией является защита хрящевой ткани сустава от деформаций и смещения. Из-за напряженного рабочего графика, постоянных усиленных нагрузок и активного занятия спортом люди могут столкнуть с проблемой смещения или вылетанадколенника.
Смещение коленной чашечки– довольно распространенное заболевание. Оно проявляется через следующие симптомы:
- Острая нарастающая боль в уряженной области, иногда она может иметь временный характер;
- Быстрая отечность и увеличение размеров колена;
- Невозможность ступать на травмированную ногу;
- Визуально можно заметить, что надколенник переместился (это более характерно для второй или третей степени вывиха);
- Ограниченность в пассивных движениях (нога не двигается вообще или частично отсутствует чувствительность);
Традиционно разделяют три этапа развития болезни:
- Первая характеризуется временными болевыми ощущениями, коленная чашечка очень подвижная (болтается).На этой стадии надколенник может самостоятельно вернуться в правильное положение.
- Вторая проявляется в том, что во время пальпации ощутима деформация кости чашечки, присутствует боль средней степени.
- Третья характеризуется тем, что надколенник даже визуально выглядит смещенным, пациент ограничен в движениях, ощущается сильная боль.
На фото представлена типичная клиническая картина, когда чашечка колена сместилась и находиться не на своем месте
Особые разновидности вывихов
Привычный вывих
Локализируется преимущественно в надколеннике. Характеризуется многократными регулярными выскальзываниями коленной чашечки с места ее привычного расположения. Доставляет сильные болезненные ощущения. Может спровоцировать артроз.
Возникает, как правило, при наличии нескольких провоцирующих факторов.
Прежде всего, это:
- уменьшение толщины скользящих путей в месте расположения бедренной кости;
- патологически высокая локализация надколенника.
Чаще диагностируется у детей и пациентов женского пола.
Подвывих
Отличительной чертой такой травмы является особенность локализации патогенного процесса: он располагается не непосредственно в суставе, а, как правило, поражает коленную чашечку. Существует множество причин, способных привести к возникновению подвывиха. Все их можно классифицировать на 3 основные категории.
- Разрыв связок, отвечающих за поддержание надколенника, либо излишнее растяжение таковых.
- Малая развитость бедренных мышц.
- Анатомические патологии формирования ног.
На фоне любой из вышеперечисленных причин надколенник принимает неустойчивое положение. В подобном состоянии он в высокой степени подвержен повреждениям в результате разного рода травм и падений, неосторожных сгибаний ног и даже малых физических нагрузок.
Довольно часто подвывих возникает вследствие травмирования сустава либо по результатам хирургического вмешательства, нарушившего положение надколенника.
Врожденный вывих
Относительно редкая ортопедическая патология. В соответствии с усредненными статистическими данными, встречается у каждого стотысячного новорожденного в мире. На территории Российской Федерации недуг ежегодно диагностируется примерно у пятидесяти пациентов. Патология формируется в течение второй половины срока беременности. У новорожденных женского пола встречается чаще, нежели у мальчиков.
Для устранения нарушения применяют различные средства: лонгеты, шины и т.д. В тяжелых случаях назначается операция. Современные достижения позволяют проводить хирургическое вмешательство уже по достижению пациентом 3-месячного возраста. При отсутствии своевременного адекватного лечения, больной не сможет самостоятельно стоять и полноценно передвигаться.
Что такое вывих? Виды вывихов
Вывих – это смещение суставных поверхностей одной или нескольких костей с нарушением их нормального анатомического взаиморасположения и целостности капсульного и связочного аппарата сустава. Условно вывихнутой считают кость, которая располагается дистально. Например, если говорят “вывих колена”, то аналогичным термином будет “вывих голени”, так как голень находится дистально от коленного сустава.
В зависимости от нарушения конгруэнтности (взаимное соответствие формы суставных поверхностей костей, которые формируют сустав), различают следующие виды вывихов:
- полный – суставные поверхности абсолютно не дотрагиваются, полное нарушение конгруэнтности;
- неполный (подвывих) – между суставными поверхностями остается частичный контакт
По признакам нарушения целостности кожного покрова вывих сустава бывает:
- открытым (нарушение целостности кожи и сообщение полости сустава с окружающей средой);
- закрытым (без нарушения целости кожи над суставом).
По этиологии (причина возникновения) вывихи делят:
- травматический – возникает вследствие травмы;
- патологический – развивается на фоне уже существующих заболеваний коленного сустава (артрозы, артриты, опухоли, нарушение связочного аппарата), его очень трудно лечить;
- врожденный – возникает еще на этапе внутриутробного развития вследствие неправильного положения плода или аномалий развития, лечить такую патологию нужно сразу после рождения;
- привычный – это многоразовый вывих на одном и том же месте, который возникает из-за разрывов или растяжения связок в колене;
- устаревший – это своевременно не вправленный, потому все вывихи нужно лечить сразу.
Последствия
Если первая помощь была оказана не своевременно или лечение не соответствовало вашему диагнозу, то вылет надколенника может привести к серьезным последствиям (худший вариант — хирургическое удаление коленной чашечки). Неправильно вправлена кость может послужить причинной многих заболеваний, деформации сустава, разращения хрящевой ткани или даже потери нормальной функциональности ног. Также больной будет ощущать постоянный дискомфорт и боль.
В том случае, если пациент самостоятельно снял фиксатор или дал значительную нагрузку на больную ногу, может развиться повторный вылет или хроническая нестабильность суставов. Рецидив также может произойти и из-за невыполнения назначений врача, а в частности принятия препаратов и выполнение физкультурной гимнастики. После снятия фиксатора врач обязан провести повторный рентген и убедиться, что травма не возобновиться.
После перенесенной травмы некоторым пациентам назначается ношение специальной обуви, фиксаторов-надколенников, выполнения регулярных восстанавливающих упражнений и массажей.