Профилактика
Постоянно тренируйте собственный мышечный корсет, ведь чем крепче на ногах мышцы, тем меньшей становится нагрузка, передаваемая на хрящи тазобедренного и коленного сустава. Такие мероприятия станут прекрасной профилактикой артроза, они же помогут спастись и от артрита. Когда человек никак не занимается собой, не выполняет рекомендаций доктора – это вызывает чрезвычайно опасные осложнения.
Однако не следует панически бояться артроза. Когда заболевший человек взялся за профессиональное лечение, даже если оно выполняется на одной из запущенных стадий патологии, он вполне способен облегчить свои страдания. Самое главное – ни на минуту не оставлять без контроля прогрессирование заболевания. Доктор непременно назначит обезболивающие препараты, проинструктирует, как проходить правильно терапевтический курс.
Человек обязан помнить, что болезнь никогда его не победит, если он будет планомерно с ней бороться. Даже испытывая мучительные боли внутри тазобедренного сустава, некоторые женщины умудряются благополучно рожать наследников. Поэтому нельзя паниковать, считая, что жизнь потеряна. Разберем подробнее, как правильно лечится артроз?
Особенности повышения температуры
Может ли при ревматоидном артрите быть температура? С жалобами на симптомы лихорадки обращаются свыше 70% пациентов, страдающих РА и иными видами суставных воспалений: псориатическом, травматическом, реактивном артрите.
Особенности гипертермии на фоне воспалений в суставах:
- Температура может быть как субфебрильной (37-37,5 °C), или подниматься до фебрильных значений – свыше 38 °C.
- Повышение температуры отражает степень воспаления в организме.
- Температура при ревматоидном артрите может и не повышаться, если болезнь развивается медленно или находится в хронической стадии.
- При температурном повышении пациента беспокоят иные симптомы: слабость, лихорадка, потливость.
- Во всех случаях наблюдается местная гипертермия в области воспаления.
- При артрите бывает температура тела около 36,9-37 °C, даже если остальные симптомы еще не беспокоят пациента.
- РА у детей проявляется именно высокими температурными значениями, без субфебрильной стадии.
- Для инфекционных воспалений суставов хаpaктерно резкое увеличение температурных значений – из-за вирусной (бактериальной) этиологии недуга.
- При остеоартритах возможны субфебрильные значения (37-37,5 °C).
- Температура при полиартрите может повышаться в острый период до 37,5-38 °C. Если жар свыше 40 °C, то это – показатель присоединения какой-либо инфекции.
Виды артритов и температура
Отклонения в показателях часто зависят от формы патологического процесса. При каждом типе артрита наблюдаются собственные закономерности:
- При детском или ювенильном – отклонение присутствует в 100% случаев, имеет длительное течение;
- При инфекционном – увеличение показателей происходит в ответ на проникновение вирусной или бактериальной микрофлоры;
- При остеоартритах — изменения наблюдаются в редких случаях, максимальные отметки не превышают 37,7 единиц;
- При псориатическом — образуется в редких случаях, лихорадка эпизодическая, с поднятием отметок до 37,7 градусов;
- При ревматоидном варианте — фиксируются эпизодические и хронические типы гипертермии, поражающие до 50% пациентов.
Общее время продолжительности гипертермии зависит от подвида поражения.
При реактивных формах длительность лихорадки составляет одну-две недели, в случае аутоиммунных процессов – отклонение присутствует постоянно, с периодическими падениями и повышениями уровня.

Понимание проблемы
Артроз считается тяжелой и неизлечимой патологией. Часто болезнь поражает людей преклонного возраста. Распространенными формами считаются:
- артроз ног;
- поражение позвоночника;
- изменения в тазобедренном суставе.
Симптомы болезни позвоночника встречаются чаще у женской половины человечества. Заболевание при артрозе позвоночника, ног, таза проходит три стадии развития.
Первая стадия не сильно беспокоит людей, что дает возможность болезни далее прогрессировать. Однако уже в этот период артроз сопровождается легкими болевыми ощущениями в суставах. Кроме того, при артрозе позвоночника или конечностей может наблюдаться характерный хруст при их сгибании, быстрая утомляемость частей тела и иных пораженных областей.
На второй стадии пациент испытывает ощущение скованности, а также ограниченную подвижность пораженных суставов. Стоит заметить, что признаки этой степени поражения отмечаются, как правило, во время нагрузки и исчезают после отдыха. Сильную непрекращающуюся боль на второй стадии заболевания человек еще не испытывает, температура от артроза также не повышается.
Характерные признаки
Суставы человека имеют сложное строение. При артрите обычно сначала поражается синовиальная оболочка, потом воспаление переходит на окружающие ткани. Если этот процесс не остановить, начнется деформация сустава, в самых тяжелых случаях приводящая к его полной неподвижности. Причем, возникнуть патология может у каждого человека, статистика показывает, что 80% людей или перенесло острую форму артрита, или страдают этим заболеванием в хронической форме.
Чтобы не допустить осложнений и деформации суставов, очень важно знать, как проявляется эта патология. Обычно признаки артрита ярче у молодых людей, с возрастом они становятся не такими явными
Но все равно можно определить характерные симптомы, при появлении которых стоит обратиться к врачу:
- Прежде всего, это утренняя скованность в суставах или даже во всем теле. Если такое ощущение постепенно проходит за несколько часов, а на следующее утро повторяется, это признак артрита.
- Боль в одном или нескольких суставах, которая возникает под утро при полной неподвижности. Причем, при активном движении в больном суставе она уменьшается.
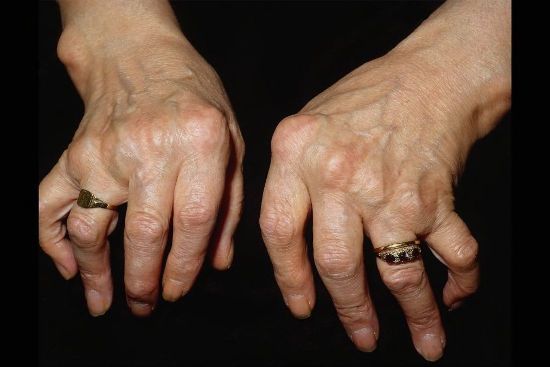
- Опухание и болезненность пястно-фаланговых суставов рук, не связанное с травмой, тоже должно насторожить человека. Такое часто случается при ревматоидном или псориатическом артрите.
- Симметричное поражение двух суставов всегда является признаком воспаления.
- Поводом для обращения к врачу должно стать состояние, когда поражается один сустав, потом симптомы переходят на другой, а первый перестает болеть.
- Воспаление и боль при артрите чаще всего легко снимаются приемом НПВП. При артрозах же боль никогда не проходит полностью только от таблеток.
- Признаком артрита почти всегда становится не только местное повышение температуры в области сустава, но и общее. Она может держаться на отметке 37-38 градусов длительное время, но никогда не поднимается выше.
- Артрит часто сопровождается опуханием суставов, а на поздних этапах – их деформацией.
- Обязательно нужно обратиться к врачу, если дискомфорт в суставах сопровождается другими симптомами: поражением глаз, кожи, мочеполовой системы, сильной слабостью, ознобом, снижением аппетита.
Способы терапии
Методы лечения артритных заболеваний можно поделить на два типа: симптоматический и болезнь-модифицирующий.
Симптоматическая терапия направлена на быстрое облегчение состояния пациента, снижение острых симптомов воспаления: гипертермии, отечности, болевых ощущений. В рамках этого вида лечения часто применяются:
- НПВП – нестероидные антивоспалительные лекарства. Они осуществляют блокаду омега-6 кислоты, благодаря чему снижается синтез медиаторов воспаления. Это приводит к быстрому спаду жара, уменьшению отечности, облегчению боли и общего самочувствия пациента. Антивоспалительные препараты могут быть выписаны в виде таблеток, наружных гелей для быстрого облегчения симптоматики, а также уколов. Существует 2 вида НПВП: селективные (Диклофенак, Пироксикам, Индометацин) и неселективные (Мелоксикам, Нимесулид). По отзывам врачей, вторые имеют меньше противопоказаний и побочных эффектов, принимать их можно долгое время без вреда для здоровья.
- Глюкокортикостероиды – гормональные антивоспалительные средства с жаропонижающим действием. Оказывают более выраженный и стойкий антивоспалительный эффект. Могут быть назначены в форме пульс-терапии, если НПВП не принесли ожидаемого эффекта, или в виде внутрисуставных уколов. При противоартритной терапии назначаются: Преднизолон, Гидрокортизон, Дексаметазон.
Базовая терапия предназначена для воздействия на причину развития недуга. К примеру, при ревматоидных артритах воспаления суставов вызваны аутоиммунными нарушениями. Поэтому для лечения болезни требуется прием лекарств, нормализующих работу иммунной системы, подавляющий аутоиммунную агрессию клеток в отношении суставных тканей.
Взрослым пациентам назначаются препараты золота (Ауранофин, Кризанол, Миокризин), иные базовые средства: Метотрексат, Пеницилламин, Лефлуномид. При запущенных стадиях недуга рекомендуется совмещение базисных средств и глюкокортикостероидов. Как правило, меньше чем за полгода доктора определяют комплекс лекарств для успешного излечения болезни.
Отчего возникает ревматоидный артрит?
Природа ревматоидного артрита лежит в инфекционно-воспалительных процессах. Правда, никто никогда не находил инфекционного агента: ни бактерий, ни вирусов, ни грибов — в поражённых суставах чисто, почти стерильно. Мало того, инфекция должна передаваться от кого-то и кому-то, но ревматоидный артрит не заразен. И даже антибиотики совсем не помогают и даже не используются.
Тогда почему возникла такая идея, что РА — инфекционно-воспалительный процесс? За это говорит острое начало заболевания. Но по большому счёту, остро может начаться не только инфекция, а много чего. Но вот второй повод «за»: повышение температуры и обильная потливость больше за инфекцию, а уж увеличение лимфатических узлов чётко укладывается в прокрустово ложе. Ну, до кучи можно присовокупить и картину крови, которую в анализах очень можно принять за воспалительную и инфекционную. И ещё, часто ревматоидный артрит развивается после некоторых инфекций: краснухи, герпетической или гепатита.
Есть предположение, что будто бы своя родная иммунная система вдруг начинает реагировать на родные ей суставы как на врага, будто это чужеродные бактерии, вирусы и внедряющиеся микроорганизмы. У больных РА нашли гены, которые меняют рецепторы на поверхности клеток, что иммунными защитниками распознаётся как чужак. То есть возникает агрессивная аутоиммунная реакция, разрушающая суставы и сосуды, а после — и кожу, и даже внутренние органы.
Вот так, с вывертом, наверное, и можно поддержать воспалительно-инфекционную природу ревматоидного артрита. Но за неимением никакого иного объяснения, до поры приходится пользоваться такой совсем не очевидной причиной развития болезни.
Диагностика
Для диагностики артритов используют инструментальные и лабораторные методы исследования. Но чтобы быстро и точно поставить диагноз необходимо в первую очередь провести подробный сбор жалоб, уточнить анамнез и осмотреть не только пораженные суставы, но и другие органы. В частности, провести аускультацию (выслушивание) сердечных тонов и легких.
К какому врачу обратиться?
Для начала – к терапевту (или педиатру, если помощь нужна ребенку). Врач осмотрит проблемные и здоровые суставы, определит степень ограничения их подвижности и назначит необходимое обследование. По результатам обследования пациента направят на консультацию к ревматологу для уточнения причины и вида артрита и назначения специфического лечения.
Методы диагностики
Для подтверждения диагноза необходимы дополнительные методы исследования. В число необходимых входят:
- С-реактивный белок и СОЭ (показывают наличие системного воспалительного процесса и степень его активности);
- Ревматоидный фактор (подтверждает ревматоидный артрит);
- Антитела (ANA, ACCP);
- Антиген HLA-B27 (выявляют при болезни Бехтерева);
- Общий анализ крови;
- Пункция сустава для анализа синовиальной жидкости (при септическом артрите, гемофилии, подагре).
Из инструментальных методов исследования обычно используется рентгенография суставов или компьютерная томография. С их помощью можно оценить степень сужения суставной щели и состояние суставных поверхностей (изъязвления, костные наросты – остеофиты). Для оценки состояния связок и хрящей применяют магнитно-резонансную томографию (МРТ).
4.Лечение воспаления суставов
Есть разные методики лечения воспалительных заболеваний (в том числе, и артритов) – лекарства, отдых, физические упражнения и хирургическое лечение поврежденных суставов. Конкретная схема лечения суставов зависит от нескольких факторов, в том числе – от типа заболевания, возраста человека, приема пациентом каких-то других лекарств, истории болезни и тяжести симптомов.
Целью лечения воспаления может быть:
- Избегание действий, которые усиливают боль;
- Уменьшение боли с помощью обезболивающих и противовоспалительных препаратов;
- Поддержание силы мышц с помощью физиотерапии;
- Уменьшение нагрузки на суставы с помощью тростей, поддерживающих устройств и т.д.;
- Контроль и замедление развития основного заболевания.
Лекарства для лечения воспаления суставов
могут быть самыми разными. Они помогают уменьшить отек и боль в суставах, замедлить или остановить прогрессирование воспалительного заболевания. В группу препаратов, назначаемых врачом, могут входить:
- Нестероидные противовоспалительные препараты (аспирин, ибупрофен, напрксен);
- Кортикостероиды;
- Противомалярийные лекарства;
- Другие препараты, например – метотрексат, сульфасалазин, пеницилламин, циклофосфамид и т.д.;
- Биологические препараты.
Некоторые из этих препаратов традиционно используются для лечения других заболеваний. Например – рака или воспалительных заболеваний кишечника или для уменьшения риска отторжения трансплантированного органа. Но в этом случае дозировка будет гораздо меньше. А значит, снижается и вероятность побочных эффектов.
В любом случае, никакие препараты нельзя принимать без предварительной консультации врача. Тем более – сильнодействующие лекарства для лечения воспаления суставов.
Опасно ли повышение или понижение
Температура при артрите часто меняется. Это связано с особенностями функционирования иммунитета и организма. У людей с хорошей естественной защитой повышение сильнее. Так происходит, потому что возникает выработка антител с одновременным синтезом активных веществ, гормонов, усиливающих воспалительный процесс. Поэтому раздражается центр терморегуляции в головном мозге, увеличивается уровень теплопродукции.
Обычно показатели на термометре колеблются от субфебрильных до гектических, то есть примерно 37 – 39 градусов. Чем выше уровень, тем активнее воспалительный процесс, его последствия намного разрушительнее.
Когда уровень даже ниже нормального – значит, развивается обратная реакция. Снижение показывает, что иммунитет не защищает организм от патологии. Эта клиническая картина обычно происходит в таких случаях:
- истощение жизненных ресурсов при активном прогрессированиия болезни;
- агрессивное проведение лечения с одновременным подавлением иммунитета, обычно с применением гормонов, химиопрепаратов.
Снижение температурных показателей
Химиопрепараты и гормональные средства способствуют угнетению лимфоидных тканей, ухудшают работу коры надпочечников, поэтому организм перестает вырабатывать нужные гормоны в нудном объеме. Так, гипотермия на фоне ревматоидной формы артрита свидетельствует о неправильной дозировке глюкокортикоидов.
Клинические проявления перепадов температуры
При артрите часто происходит так называемая ситуация «неправильной» лихорадки. Под этим подразумевается, что нарушение терморегуляции происходит, когда нет никакой закономерности. Уровень на градуснике бывает нормальным, а может подниматься или снижаться без причины.
Картина начала прогрессирования болезни бывает разной – зависит от степени поражения, темпа развития воспаления. Помимо необъяснимой субфебрильной температуры возникают такие симптомы:
- быстрая и сильная утомляемость;
- плохой аппетит;
- резкое сильное похудение;
- интенсивное потоотделение;
- боли в мышцах;
- онемение конечности, покалывание.
Артрит обычно проявляется в холодное время года, именно при похолодании, поэтому многие пациенты даже не связывают патологические признаки с проблемами в работе суставов, списывают все на недомогание из-за простуды, вирусы или бактерии.
Но ведь именно нарушение лечения или его отсутствие при простуде, после травмы, операции, пищевые аллергии, введение некоторых вакцин может спровоцировать нарушение функций суставов. Большинство людей в 40 – 50 лет жалуются на постепенно проявление артрита, говорят о непроходящей боли в суставах, скованности, особенно по утрам.
Со временем клиническая картина проявляется сильнее, периодически температура повышает до субфебрильного уровня. При обострениях показатели достигают 38 градусов, дополняются острыми болями, опуханием сочленений. Требуется обязательный прием жаропонижающих, чтобы сбивать показатели. Также хорошо облегчает боль и предупреждает последующий прогресс воспаления препарат «Метотрексат».
1.Что такое воспаление и его причины?
Воспаление
– это процесс, при котором белые кровяные клетки организма и определенные химические вещества защищают нас от инфекции и посторонних микроорганизмов — бактерий и вирусов.
В целом получается, что воспаление – это полезная защитная реакция организма. Но при некоторых заболеваниях, таких как артрит, например, иммунная система вызывает воспалительную реакцию и в том случае, когда посторонних веществ, атаку которых нужно отбить, просто напросто нет. Такие заболевания называются аутоиммунными заболеваниями. В итоге защитная система иммунная система организма вызывает повреждение собственных тканей. А организм воспринимает их так, как будто в здоровых тканях есть инфекция или какая-то патология.
Причины воспаления и его последствия
При воспалении химические вещества из белых кровяных клеток организма высвобождаются в кровь или пораженные ткани для того, чтобы защитить организм от чужеродного воздействия. Этот выброс химических веществ увеличивает приток крови к области травмы или инфекции и может вызвать покраснение и выработку тепла. Некоторые химические вещества приводят к утечке жидкости в ткани, что приводит к отекам. Защитный процесс также способен стимулировать нервы и вызывать боль.
Может ли воспаление повлиять на внутренние органы?
Да, воспаление может повлиять на органы в рамках аутоиммунного нарушения. Тип сопутствующих симптомов зависит от того, какие органы страдают. Например:
- Воспаление сердца (миокардит) может вызвать одышку или накопление жидкости в организме;
- Воспаление маленьких трубочек, по которым воздух попадает в легкие, также может вызвать одышку.
- Воспаление почек (нефрит) может стать причиной повышения артериального давления или почечной недостаточности.
Какое лечение требуется?
Такой набор симптомов требует обращения к врачу.
Когда болят суставы и повышается температура, стоит обращаться к доктору, который подскажет что делать и какие терапевтические меры предпринять. В зависимости от нарушения, спровоцировавшего такие симптомы, назначаются медикаменты разного действия:
- нестероидные противовоспалительные средства;
- миорелаксанты;
- средства, расширяющие сосуды;
- стероидные гормональные препараты;
- хондропротекторы.
Давать пациенту лекарства необходимо по назначению врача и в строго предписанной дозировке, чтобы не возникло осложнений. Купировать боль в суставах и понизить температуру можно посредством неинвазивных методов. К таким относят физиотерапию, лечебную гимнастику, массаж, применение специальных фиксаторов при повреждении суставов
Не менее важно диетическое питание. В тяжелых случаях проводится пункция, околосуставная остеотомия и другие оперативные вмешательства
Способы терапии
Методы лечения артритных заболеваний можно поделить на два типа: симптоматический и болезнь-модифицирующий.
Симптоматическая терапия направлена на быстрое облегчение состояния пациента, снижение острых симптомов воспаления: гипертермии, отечности, болевых ощущений. В рамках этого вида лечения часто применяются:
- НПВП – нестероидные антивоспалительные лекарства. Они осуществляют блокаду омега-6 кислоты, благодаря чему снижается синтез медиаторов воспаления. Это приводит к быстрому спаду жара, уменьшению отечности, облегчению боли и общего самочувствия пациента. Антивоспалительные препараты могут быть выписаны в виде таблеток, наружных гелей для быстрого облегчения симптоматики, а также уколов. Существует 2 вида НПВП: селективные (Диклофенак, Пироксикам, Индометацин) и неселективные (Мелоксикам, Нимесулид). По отзывам врачей, вторые имеют меньше противопоказаний и побочных эффектов, принимать их можно долгое время без вреда для здоровья.
- Глюкокортикостероиды – гормональные антивоспалительные средства с жаропонижающим действием. Оказывают более выраженный и стойкий антивоспалительный эффект. Могут быть назначены в форме пульс-терапии, если НПВП не принесли ожидаемого эффекта, или в виде внутрисуставных уколов. При противоартритной терапии назначаются: Преднизолон, Гидрокортизон, Дексаметазон.
Базовая терапия предназначена для воздействия на причину развития недуга. К примеру, при ревматоидных артритах воспаления суставов вызваны аутоиммунными нарушениями. Поэтому для лечения болезни требуется прием лекарств, нормализующих работу иммунной системы, подавляющий аутоиммунную агрессию клеток в отношении суставных тканей.
Взрослым пациентам назначаются препараты золота (Ауранофин, Кризанол, Миокризин), иные базовые средства: Метотрексат, Пеницилламин, Лефлуномид. При запущенных стадиях недуга рекомендуется совмещение базисных средств и глюкокортикостероидов. Как правило, меньше чем за полгода доктора определяют комплекс лекарств для успешного излечения болезни.
Лечение инфекционного артрита
Первоочередными мерами лечения артритов любого типа является купирование болевого синдрома, антибиотикотерапия и, конечно, уменьшение лихорадки.
В целях достижения максимально эффективных результатов, в качестве лечения могут использоваться как медикаментозные, так и немедикаментозные методы.
Все мероприятия, входящие в план лечения артритов различного типа, определяются исключительно лечащим врачом, на основании результатов диагностического обследования. В большинстве случаев, лечение инфекционного воспаления суставов осуществляется стационарно.
ВАЖНО! Самолечение может стать причиной усугубления ситуации и необратимости последствий.
Физиотерапия, как метод лечения инфекционного артрита
Физиотерапия – это уникальное средство лечения, применение которого возможно, как на этапе лечения, так и в целях реабилитации после радикальных мер.
В числе наиболее эффективных мероприятий принято выделять:
- магнитотерапию;
- использование амплипульса или синусоидально-модулированных токов;
- электрофорез (внедрение лекарственных препаратов в суставные ткани посредством воздействия электрического тока);
- лазерная или ультразвуковая терапия;
- локальное воздействие парафином или озоном.
Массаж, как метод лечения инфекционного артрита
Массаж – отличный способ улучшить/восстановить кровообращение пораженного сустава. Несмотря на полезность, прибегать к этому методу стоит только после согласования с лечащим врачом.
Для лечения артритов различного типа могут использоваться такие виды массажа, как:
- локальный – сосредоточенный на определенном участке тела человека;
- общий – использование массажных приемов распределяется по всему телу.
Важно отметить, что массаж не может быть единственным методом лечения артрита. Лишь комплексный подход, предполагающий использование медикаментозного лечения в тандеме физиотерапевтическими методами, массажем и выполнением специализированных упражнений могут дать шанс на полноценное восстановление тканей и устранение симптомов заболевания.
ЛФК, как метод лечения инфекционного артрита
Лечебная гимнастика – особой метод лечения артритов различного типа, в частности, вызванных инфекционными заболеваниями.
Различного рода упражнения и статичные положения – это эффективное средство не только лечения, но и профилактики заболеваний суставных тканей.
Комплекс гимнастических упражнений позволяет достичь стойкой ремиссии и максимально снизить болевые ощущения, отечность и патологическое напряжение мышечных тканей.
Осложнения и последствия
Рост показателя термометра на фоне ортопедических проблем влечет нарушение работы органов. Возможно помрачение сознания, развитие делириозного состояния, как при органическом или алкогольном психозе. Высокие цифры дают бред, галлюцинации.
Сами по себе деструктивные процессы в хрящевой ткани заканчиваются снижением, а затем полной утратой функциональной активности конечности. Деформации также возможны. Итогом становится инвалидность, неспособность к физическому труду, а в перспективе — и самостоятельному обслуживанию в быту. Привычный образ жизни подлежит пересмотру. Возможны психологические проблемы, вынужденная социальная изоляция.
Действия
Естественно, что каждого пациента будет интересовать, как ему необходимо поступить в случае повышенной или пониженной температуры тела, нужно ли ее сбивать (повышать), или оставить как есть. Дать точный и правильный ответ на поставленный вопрос может исключительно лечащий врач, и только после полного обследования пациента, изучения результатов сданных анализов. Категорически не рекомендуется предпринимать какие-либо меры по нормализации температуры тела до тех пор, пока врачом не будет установлена истинная причина такого состояния.
Что касается лекарственных препаратов, то их прием также необходимо согласовывать с медиками. Иначе, при использовании неправильных средств можно только навредить самому себе, осложнив течение болезни.
Максимум, который разрешен пациенту для улучшения своего состояния, заключается только в растирании тела ладонями, что поспособствует улучшению кровообращения. В тех ситуациях, когда показатели температуры долгое время снижаются, или наоборот, повышаются, необходимо делать процедур до 10 раз в сутки (продолжительность не более пяти минут). В остальном назначать лечение, контролировать состояние пациента и эффективность терапии должен только лечащий врач.
Пациенту необходимо помнить, что если сейчас он будет халатно относиться к своему здоровью, то в последующем он может испытывать не только проблемы с нарушением двигательной способности суставов, но и их деформацией. Такие последствия могут привести к снижению качества жизни, а также к инвалидизации, если процесс будет совершенно запущен.
Сбивать ли температуру при артрите?
Действует общее правило: до 38 градусов устранять лихорадку не нужно. Свыше — показано применение жаропонижающих препаратов. Ювенальный артрит, инфекционные формы, в том числе реактивный тип — исключения из правила. При них действовать нужно сразу после повышения показателя на термометре.
Для снятия жара используются:
- Средства на основе ибупрофена (Ибупрофен, Нурофен). Наиболее безопасны и действенны.
- Парацетамол и препараты на его базе (Парацетамол, Панадол). Опасны для печени, потому требуют точной дозировки. Для регулярного применения не подходят.
Аспирин не применяется — он нарушает работу сердца и сосудов, повышает вероятность кровотечений. Возможно эпизодическое применение Анальгина, Пенталгина (метамизол натрия) для параллельного купирования боли и жара.
Снятие температуры при артрите проводится в стационаре в случае неэффективности домашних мер.
Отличие от артроза
При появлении болей и дискомфорта в суставах необходимо как можно раньше обратиться к врачу для постановки правильного диагноза. Это нужно потому, что различные заболевания суставов лечатся по-разному. Особенно сильно артрит напоминает артроз, хотя специалист их не перепутает даже по внешним симптомам.
Главным отличительным признаком артрита является скованность в движениях по утрам. При поражении кистей рук больные описывают это состояние, как будто на них тугие перчатки. Через некоторое время после начала движения скованность постепенно проходит. Причем, возникает этот симптом даже на начальных стадиях заболевания, когда суставы еще не деформированы. А при артрозе скованность появляется из-за разрушения суставных поверхностей и изменения их формы.
Другое отличие между этими двумя патологиями в характере и причине появления болевых ощущений. Если при артрозе они возникают после нагрузок, движений или переохлаждения, то артрит характеризуется почти постоянными болями. Причем, сильнее всего они именно в покое. Больные просыпаются от боли по ночам, особенно она усиливается под утро. Так же, как и скованность, эти ощущения обычно стихают через несколько часов движений.