Методы лечения
Легкая степень вальгуса хорошо поддается терапии при условии, что можно устранить причину искривления (например, чрезмерные нагрузки на нижние конечности).
Консервативная терапия
Консервативными способами вальгусную деформацию чаще лечат в возрасте до 5–7 лет.
У взрослых такая терапия эффективна при легком искривлении конечностей (на начальных стадиях):
| Средства и способы лечения | Для чего предназначены и как помогают |
|---|---|
| Ортопедическое лечение | Для коррекции искривления используют ортезы (медицинские приспособления для фиксации конечности и снижения нагрузки на нее), специальные шины или накладки, которые одевают на ноги по ночам или в дневное время
Дополнительно применяют ортопедические стельки, специальную обувь |
| Физиотерапевтическое лечение | Один из наиболее эффективных физиотерапевтических методов лечения – укрепление мышц с помощью электромиостимуляции
Под влиянием электрических импульсов в мышцах усиливается кровообращение, ускоряются процессы обмена и восстановления, повышается тонус и сила, необходимая, чтобы фиксировать колено в правильном положении |
| Массаж | Массаж нужен, чтобы конечность приняла правильное положение
С его помощью расслабляют спазмированные, напряженные группы мышц, приводят в тонус, возвращают силу расслабленным При вальгусной деформации таким образом прорабатывают не только нижние конечности (ягодицы, бедра, голени, ступни), но и спину (3–4 раза в год) |
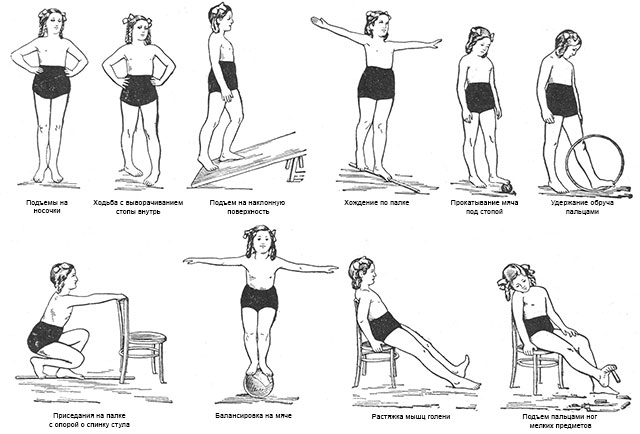
| Лечебная физкультура | С помощью упражнений восстанавливают правильное положение колена, укрепляют мышцы и корректируют угол отведения ног (вальгус коленных суставов устраняют разнообразными приседаниями и выпадами)
Программу разрабатывает физиотерапевт, при вальгусе занятия должны быть регулярными (до 2–3 раз в день по 30 минут) Кроме ЛФК при патологии помогают занятия йогой |
Хирургическое лечение
Оперативное вмешательство рекомендуют при:
- неэффективности курсов консервативной терапии;
- быстром прогрессировании патологии;
- значительной деформации;
А также – пожилым пациентам.
Операция включает:
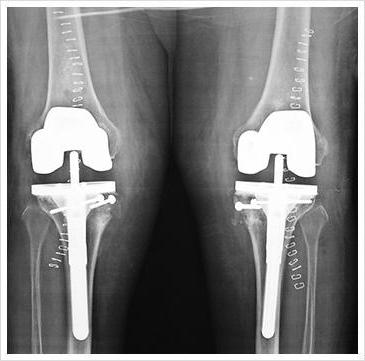
- Искусственное нарушение целостности костей (большеберцовой, реже вместе с малоберцовой).
- Совмещение отломков (чтобы выровнять конечность).
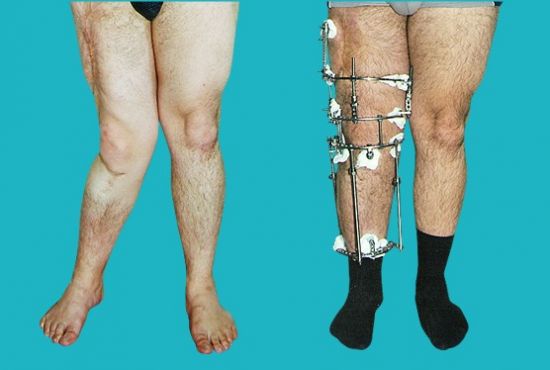
- Фиксацию аппаратом Илизарова (специальное приспособление для скрепления отломков, сжатия и растяжения костной ткани).
Аппарат Илизарова позволяет контролировать процесс. На 10 или 12 сутки после операции начинают подтягивать винты аппарата, корректируя недостатки и окончательно выравнивая конечность.
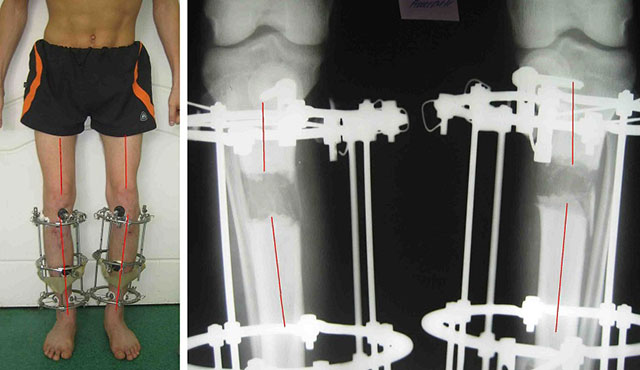
Процедуру коррекции производят под масочным или спинальным наркозом через определенные промежутки времени (сроки зависят от тяжести искривления, состояния больного и других факторов).
Функциональная активность нижней конечности восстанавливается в течение 3–12 месяцев после операции.
Осложнения
Методы лечения
Легкая степень вальгуса хорошо поддается терапии при условии, что можно устранить причину искривления (например, чрезмерные нагрузки на нижние конечности).
Консервативная терапия
Консервативными способами вальгусную деформацию чаще лечат в возрасте до 5–7 лет.
У взрослых такая терапия эффективна при легком искривлении конечностей (на начальных стадиях):
| Средства и способы лечения | Для чего предназначены и как помогают |
|---|---|
| Ортопедическое лечение | Для коррекции искривления используют ортезы (медицинские приспособления для фиксации конечности и снижения нагрузки на нее), специальные шины или накладки, которые одевают на ноги по ночам или в дневное время
Дополнительно применяют ортопедические стельки, специальную обувь |
| Физиотерапевтическое лечение | Один из наиболее эффективных физиотерапевтических методов лечения – укрепление мышц с помощью электромиостимуляции
Под влиянием электрических импульсов в мышцах усиливается кровообращение, ускоряются процессы обмена и восстановления, повышается тонус и сила, необходимая, чтобы фиксировать колено в правильном положении |
| Массаж | Массаж нужен, чтобы конечность приняла правильное положение
С его помощью расслабляют спазмированные, напряженные группы мышц, приводят в тонус, возвращают силу расслабленным При вальгусной деформации таким образом прорабатывают не только нижние конечности (ягодицы, бедра, голени, ступни), но и спину (3–4 раза в год) |
| Лечебная физкультура | С помощью упражнений восстанавливают правильное положение колена, укрепляют мышцы и корректируют угол отведения ног (вальгус коленных суставов устраняют разнообразными приседаниями и выпадами)
Программу разрабатывает физиотерапевт, при вальгусе занятия должны быть регулярными (до 2–3 раз в день по 30 минут) Кроме ЛФК при патологии помогают занятия йогой |

Хирургическое лечение
Оперативное вмешательство рекомендуют при:
- неэффективности курсов консервативной терапии;
- быстром прогрессировании патологии;
- значительной деформации;
А также – пожилым пациентам.
Операция включает:
- Искусственное нарушение целостности костей (большеберцовой, реже вместе с малоберцовой).
- Совмещение отломков (чтобы выровнять конечность).
- Фиксацию аппаратом Илизарова (специальное приспособление для скрепления отломков, сжатия и растяжения костной ткани).
Аппарат Илизарова позволяет контролировать процесс. На 10 или 12 сутки после операции начинают подтягивать винты аппарата, корректируя недостатки и окончательно выравнивая конечность.

Процедуру коррекции производят под масочным или спинальным наркозом через определенные промежутки времени (сроки зависят от тяжести искривления, состояния больного и других факторов).
Функциональная активность нижней конечности восстанавливается в течение 3–12 месяцев после операции.
Что такое вальгусная и варусная деформация коленных суставов
Искривление коленей – это одно из самых распространенных патологических явлений среди ортопедических заболеваний. Оно может быть 2 видов: Х- и О-образной. В большинстве случаев деформация происходит во время роста костной ткани, то есть в детском возрасте. Иногда колени искривляются у пожилых людей. Это связано с повышенной нагрузкой на костно-суставную систему и развитием остеопороза. Своевременное лечение искривления дает положительный результат. Однако если не принять мер, болезнь может привести к инвалидности. Искривление ног в виде буквы «Х» называется вальгусной деформацией. Она может быть как двух-, так и односторонней. Диагноз выставляется на основании осмотра и измерения расстояния между ногами. При вальгусном искривлении оно составляет не менее 5 см. Пациент должен максимально свести ноги и стоять ровно во время измерения расстояния.
Варусная деформация – это О-образное искривление коленей. Причина его развития в слабости костной системы. Как и вальгусное искривление, варусная деформация может произойти в любом возрасте. При обеих патологиях требуется лечение у ортопеда.
Классификация остеопороза
Существует несколько классификаций данного заболевания, самая распространенная из которых – по этиологическому фактору (происхождению заболеваний).
| Форма остеопороза | Описание заболевания |
| Первичный остеопороз | К этой форме относятся:
|
| Вторичный остеопороз | Данная форма заболевания возникает вследствие другого паталогического нарушения в работе определенных систем органов. В группу риска входят люди с заболеваниями:
Помимо заболеваний, вторичный остеопороз способен развиться на фоне неблагоприятных для организма состояний (пересадки донорских органов, иммобилизации, анорексии) или после продолжительного употребления некоторых лекарственных препаратов (иммунодепрессантов, антибиотиков, кортикостероидов) |
Признаки и симптомы
При развитии детского организма коленные суставы претерпевают значительные изменения – растут кости, форма становится другой. Для оценки правильности строения нижних конечностей ребенка приносят на прием к ортопеду – в 1 месяц и в год. Врач проверяет сгибание и разгибание сочленения костей, оценивает прочие важные функции. Если у малыша не хватает тонуса, силы в ножках, ему приходится их широко расставлять, параллельно приводя колено к средней линии. Без медицинского вмешательства это может привести к варусу, или варусному искривлению ноги в О-образном положении.
В дальнейшем состояние ноги ребенка усугубляется, буквально через несколько лет формируется более серьезная степень искривления. Также патология может пойти по другому пути – возникнет вальгусная деформация (Х-образная). При подобных заболеваниях сильно страдают хрящи коленей, голеней и бедра, ведь на одну их сторону приходится более высокая нагрузка. Это может вызвать суставный износ, у больного возникает гонартроз, повышается опасность травм.
В самом начале развития определить симптомы искривления ног у ребенка сложно, родители редко обращают на это внимание. Даже на рентгеновском снимке начальные изменения не видны, их покажет только МРТ
Позже основными признаками варусной деформации становятся:
- косолапость;
- нарушение походки;
- скорая утомляемость.
Признаки искривления у детей
В детском возрасте варус нередко бывает врожденным, хотя не менее часты случаи приобретенной проблемы. В норме полное формирование суставных концов костей оканчивается к 7 годам, но естественная «детская косолапость» должна пройти намного раньше – к 1-2 годам. Ближе к 3-летнему возрасту не должно оставаться даже следа от искривления ног, если оно присутствовало (в норме возможны отклонения из-за особенностей работы мышц у малышей).
Кроме визуально заметного искривления, деформация коленей может сопровождаться такими симптомами:
- аномально суженное расстояние между щиколотками;
- утрата способности стопы амортизировать удары;
- частые падения, плохой бег ребенка;
- стирание обуви с внешней стороны, неравномерное истирание каблука;
- нежелание ходить (ребенок постоянно просится на руки);
- боли в зоне колена.
Есть особая разновидность варуса – эквиноварусная деформация, или конская стопа. В этом случае малыш не наступает на всю поверхность ступни, а ходит на носочках. Это обусловлено слишком сильным нарушением сгибания в голеностопе и колене. Такая деформация бывает одно- и двусторонней. Также при любом виде варуса у ребенка имеются признаки основного заболевания, которое и стало причиной искривления ног. Например, если ребенок страдает от рахита, будут проявляться потеря волос на затылке, деформация грудной клетки, уплощение живота. Родничок долго зарастает, имеют место анемия, слабость, бледность.
Симптомы деформации ног у взрослых
Во взрослом возрасте болезнь может возникать по причине отсутствия лечения в детстве. Впервые развиться патология способна лишь на фоне травмы или серьезных соматических заболеваний. Нередко признаки касаются только одной ноги, тогда в результате нарушения биомеханики сустава больной начинает хромать. Возникает «падающая» хромота, из-за которой есть впечатление укорачивания конечности. При долгом существовании варусной деформации чаще всего искривляется спина, страдают мыщелки, связки и хрящи колен, быстро развивается артроз.
Особенности заболевания
Лечение деформирующего артроза коленного сустава
Лечение деформирующего артроза коленного сустава заключается в комплексном применении медикаментозных средств, дозированной нагрузке на сустав, физиотерапевтических процедурах и использовании ортопедических приспособлений.
В процессе лечения крайне важно чередовать нагрузку и разгрузку, не допускать статической нагруженности колена. Также замедлить болезнь помогают ортопедические стельки, специализированная обувь, трости, костыли, ходунки, эргономичные кресла для работы и отдыха
Особенно эффективны ортезы с изменяемым ребром жесткости, позволяющие смоделировать физиологическую ось ноги и компенсировать деформацию.
На ранних стадиях деформирующего артроза колена цель лечения заключается в восстановлении разрушенного сустава и связочного аппарата, купировании боли и увеличении диапазона произвольных движений. На поздних – в облегчении состояния больного. Для этого проводится санационная артроскопия (промывание антисептиками) при отломе кусочка остеофита, корригирующая остеотомия (исправление искривленной кости), эндопротезирование (замена) сустава.
Помимо ортопеда, как лечить деформирующий артроз коленного сустава подскажут физиотерапевты и мануальные терапевты, специалисты по ЛФК и лечебному массажу, хирурги.
Лечение деформирующего артроза суставов – сложный и долгий процесс, требующий комплексного подхода
Физиотерапия
Среди прочих физиотерапевтических методик для лечения деформирующего артроза коленного суставаиспользуются:
- лазерная и магнитотерапия;
- микроволновая терапия;
- ударно-волновая терапия;
- амплипульс;
- ультразвуковая терапия;
- электрофорез с анальгином, новокаином, химотрипсина и т.д.;
- фонофорез с глюкокортикоидами;
- парафиновые и озокеритовые аппликации;
- криотерапия;
- иглорефлексотерапия;
- тракция суставов и кинезитерапия;
- бальнеотерапия.
Массаж при деформирующем артрозе коленного сустава
Лечебный и лимфодренажный массаж при деформирующем артрозе коленного сустава, а также мануальная терапия проводятся специалистом после снятия воспаления в суставе. Для самостоятельного массажа на дому рекомендованы поглаживания и растирания, а также движения, направленные на вытяжение мышц и связок, глубокая разминка (проводится в последнюю очередь, после разогревающего воздействия). Хорошо сочетается самомассаж с местнораздражающими средствами и эфирными маслами. Помните, что при деформирующем артрозе коленного сустава массаж проводится на обоих суставах, даже если поражен лишь один из них.
Упражнения при деформирующем артрозе коленных суставов
Лечебная гимнастика (ЛФК) при деформирующем остеоартрозе коленного сустава проводится в положении сидя или лежа, также эффективна аквааэробика. Индивидуальный комплекс упражнений при деформирующем остеоартрозе коленного сустава составляет инструктор. Ниже предлагаем короткую разминку, направленную на укрепление ножных мышц.
- Сядьте на пол, ноги прямые, упор на руки за спиной. Сгибайте и разгибайте пальцы ног.
- Исходное положение то же, не спеша сгибайте ногу, в конце движения упираясь носком в пол. Повторите, ставя стопу за другую ногу.
- Продолжайте в том же исходном положении, поднимайте вытянутую ногу перед собой, носок на себя.
- Не меняя исходное положение, тянем руки к пальцам прямых ног.
- Сидя на полу, обнимите согнутое колено, а другую ногу постарайтесь поднять над полом.
- Сидя на полу, разведите ноги на ширину плеч. По очереди проворачивайте ноги таким образом, чтобы носок совершал движение на 180 градусов.
- Сидя на полу, ноги согнуты. Перекатывайте стопу с пятки на носок, ощущая работу в задней поверхности бедер.
Отлично! Выполняйте упражнения при деформирующем остеоартрозе коленного сустава не менее 3-6 раз в день.
В каких формах встречается искривление коленных суставов?
Основные принципы лечебной физкультуры
При выраж е нном отклонении происходит хирургическое вмешательство, а на ранних стадиях эффективны консервативные методы :
- массаж и ЛФК;
- физиотерапевтические процедуры;
- ношение обуви с ортопедической стелькой;
- применение специальных фиксаторов для коленного сустава.
ВНИМАНИЕ! Вальгусная деформация может быть следствием недостаточного поступления в организм витамина D. Это проявление рахита
Из‐за нехватки витамина D костная ткань ослабевает и теряет свои способности. В результате дефицита витамина в раннем детстве происходит искривление конечностей, что приводит к инвалидности.
Принципы и правила выполнения ЛФК :
- упражнения следует выполнять во время ремиссии;
- нагрузка на сустав во время острого воспалительного периода приведёт к вторичному повреждению его капсулы, внутрисуставных связок и менисков;
- рекомендуется постепенный подход к нагрузкам, упражнения должны начинаться с общеукрепляющих движений для суставов (это наладит гемодинамику нижних конечностей);
- приступать к занятиям можно спустя неделю после окончания воспалительных процессов в колене;
- в первый месяц лечебной физкультурой занимаются не больше 45 минут, а после тяжёлых травм с отёками продолжительность занятий составляет 20–25 минут;
- кратность тренировки не должна превышать 4 раз в неделю;
- в первый месяц подбирается минимальная нагрузка.
Вальгусная деформация стопы у детей — что это?
Вальгусная деформация стопы у детей — это патология, при которой во время тугого сжатия и выпрямления ног расстояние между внутренними сторонами лодыжек составляет 4-5 см или более. При этом пятка вместе с пальцами отклоняется к внешней стороне, а внутренние своды стоп как бы заваливаются внутрь. В ортопедии такую кривизну ног называют Х-образной (при варусной деформации стоп, напротив, наблюдается О-образное искривление). Если на фоне вальгусной деформации отмечается снижение высоты сводов стоп, говорят о плоско-вальгусном искривлении.
Обычно родители замечают вальгусную деформацию стопы у своего ребенка, когда ему исполняется семь-восемь месяцев — на этот период приходятся первые попытки самостоятельного хождения. Если посмотреть на фото плоско-вальгусной деформации стоп, можно заметить, что ноги перегибаются в области коленных суставов, пяточки «смотрят» вверх, а расстояние между стопами довольно большое, они «проваливаются» внутрь.
Классификация
- Легкую. Угол высоты свода составляет менее 140°, высота продольного свода стоп — около 15-20 мм, вальгусное положение задней части стопы— около 10°, передний отдел стопы отведен на 8-10°, пяточная кость наклонена на 15°.
- Среднюю. Высота свода при второй степени вальгусной деформации стопы у детей составляет 150-160°, высота продольного свода — 10 мм, пяточная кость наклонена на 10°, вальгусное положение задней части стопы и отведение переднего свода — не более 15°.
- Тяжелую (стопа-качалка). Высота свода — от 0 до 5 мм, угол наклона пяточной кости — от 0 до 5°, угол высоты свода превышает 160-180°, положение заднего отдела и отведение переднего отдела более 20°. Ребенок жалуется на постоянную боль в области Шопарова сустава. Тяжелая степень тяжесть деформации не поддается полной коррекции.
- Компенсаторная (вызвана укороченным ахиллесовым сухожилием).
- Структурная (обусловлена врожденным неправильным положением таранной кости).
- Спастическая (является следствием экстензорных мышечных спазмов, возникающих из-за нарушений в работе коры мозга).
- Гиперкоррекционная (вызвана неграмотным лечением детского косолапия).
- Рахитическая (проявляется у детей, больных рахитом).
- Паралитическая (осложнение энцефалита или полиомиелита).
- Травматическая (вызвана переломом костей стопы голеностопного сустава, разрывом связок).
Виды вальгусной деформации стопы у детей и причины появления заболевания
Симптомы вальгусной деформации стопы
Вальгусные стопы могут не проявлять себя клинически на начальных стадиях деформации, и наличие изменений обнаруживается только у ортопеда при осмотре и с помощью инструментальных методов диагностики. Постепенно искривление стопы и голеней становится все более заметным — стопа заваливается внутрь, происходит ротация пятки с ее опорой на внутренний край. При сведенных вместе ногах и соприкасающихся щиколотках между пяточными костями определяется расстояние. Наружная лодыжка сглаживается, внутренняя, напротив, становится более выпуклой, и под ней формируется один или два костных выступа — контурируют смещенные головка таранной и рог ладьевидной костей. На фоне ротации стопы голень Х-образно искривляется, меняется походка. Формируется халюс вальгус — деформация первого пястно-фалангового сустава с искривлением большого пальца кнаружи.
Помимо внешних изменений, деформация проявляет себя болями. Сначала неприятные ощущения, повышенная утомляемость и тянущие боли появляются после длительной ходьбы или статической нагрузки, затем — присутствуют постоянно. Болевой синдром затрагивает не только стопу и голеностопный сустав — постепенно присоединяются боли в коленях, тазобедренных суставах и спине. Это связано с тем, что отсутствие амортизации от стопы приводит к перенапряжению и хронической травматизации суставов всей кинетической цепи. Пациенты с запущенной вальгусной деформацией стоп страдают от артрозов коленного и тазобедренного суставов, из-за повышенной компрессионной нагрузки на позвоночник у них возникают межпозвонковые грыжи.
Диагностика вальгусной деформации стопы
Диагноз устанавливается на основании следующих данных:
- жалобы пациента на деформацию нижних конечностей, боли, повышенную утомляемость, изменение походки;
- анамнез болезни — в каком возрасте появились первые признаки, как развивалось заболевание;
- анамнез жизни пациента — наличие в прошлом заболеваний или травм, предрасполагающих к развитию вальгусных стоп;
- объективный осмотр травматолога-ортопеда — выявляет изменение конфигурации стопы, появление точек болезненности вдоль свода, в области опорных точек, а также в проекции перенапряженных мышц голени;
- рентгенография стопы — позволяет выявить уменьшение высоты сводов стопы и нарушения пространственного взаимоотношения костей стопы, а также признаки артроза суставов стопы;
- подометрия — оценивает распределение нагрузки на стопу;
- компьютерная плантография — применяется для расчета углов свода, наклона пятки и индексов, дающих представление о пространственной организации стопы.
В сложных случаях может понадобиться компьютерная или магнитно-резонансная томографии стоп. Первая позволяет детально оценить состояние костей и суставов, вторая — в том числе и связочного аппарата стопы. При выраженной деформации и наличии жалоб необходимо обследование всех суставных структур кинетической цепи — коленных, тазобедренных суставов и позвоночника. В зависимости от причины приобретенной вальгусной деформации показана консультация эндокринолога, гинеколога, невролога.
Первоисточники информации, научные материалы по теме
Физиотерапия при вальгусной деформации стопы
Физиотерапия – дополнительная составляющая, призванная уменьшить или купировать полностью болевые синдромы, восстановить подвижность суставов стопы, активизировать основные обменные процессы, снизить риск проявления осложнений
Важно помнить, что процедуры неэффективны, если пытаться лечиться только с их помощью. Реабилитация даст улучшения в случае, когда правильно подобран комплекс мероприятий. Спектр методов физиотерапии при выраженной деформации стопы необыкновенно широк
Пациенту с вальгусной стопой могут рекомендовать ударно-волновую, грязевую терапию, коррекцию с помощью лазера, лечение ультразвуком, магнитами, электрофорезом, синусно-модулированными токами. Максимальным физиотерапевтическое воздействие будет при 1 и 2 стадии халюс вальгус
Спектр методов физиотерапии при выраженной деформации стопы необыкновенно широк. Пациенту с вальгусной стопой могут рекомендовать ударно-волновую, грязевую терапию, коррекцию с помощью лазера, лечение ультразвуком, магнитами, электрофорезом, синусно-модулированными токами. Максимальным физиотерапевтическое воздействие будет при 1 и 2 стадии халюс вальгус.
Ударно-волновая терапия (УВТ) – основана на применении волн акустической природы по принципу безвредного «удара-отталкивания». Проникая сквозь ткани мышечной системы, волны положительно действуют на кости, хрящи, суставы. Способны убирать застойные явления халюс вальгус, усиливать обмен веществ, кровоток и насыщение кислородом.
Лазер – сравнительно новая процедура. В основе лежит воздействие лазерного излучения и тепла на клетки поврежденного участка стопы (высвобождаются кальций-ионы, активнее всасывается белок фибрин из плазмы крови, стимулируется кровообращение). Помогает устранить отеки и воспаления, способствует исчезновению наростов.
Ультразвук также широко применим для избавления от данного вида деформации. Желаемого терапевтического эффекта добиваются путем местного прогревания под действием аппарата, в мышцах и суставах стимулируется усиленная выработка коллагена, пропадают отеки и покраснения.
Лечение вальгусной стопы грязями основано на тепловом воздействии. Лечебные грязи нагревают и прикладывают компрессом на пораженный участок. Метод дает больший эффект в сочетании с массажем. По механизму воздействия (как согревающий компресс на вальгусную стопу) похожи аппликации парафина и озокерита.
Магнитотерапия – физиотерапевтическое действие осуществляется при помощи магнитного импульса, который ускоряет циркуляции крови в определенных участках, снижает болевой синдром, оказывает противовоспалительное действие.
Электрофорез – комбинированный ввод лекарственного вещества (к примеру, необходимого организму кальция) на нужную область посредством тока.
Электростимуляция – метод лечения с применением стимуляции мышц токами. Помогает убрать боли и нормализовать работу мышц.
Подобрать подходящий тип физиотерапии при разновидностях деформации стопы самостоятельно невозможно. Дело в том, что каждая методика по-разному эффективна, и, помимо оздоравливающих элементов, предполагает и противопоказания. Выбор вида воздействия, продолжительности курса, коррекция лечения остается за физиотерапевтом.
Физиотерапия
Физиотерапевтические методики помогают улучшить кровообращение в коленном суставе. Применяются различные формы электрической энергии, ультразвуковые волны, магнитные, электромагнитные поля, лазер, инфракрасное излучение и т.д. Воздействие всех этих физических факторов способствует локальному увеличению температуры, что приводит к расширению сосудов.
Массаж – один из видов физиотерапии. Он предполагает механическое воздействие на мягкие ткани, расположенные в непосредственной близости от травмированного сустава. Оно ведет к локальной гипертермии и расширяет кровеносные сосуды, увеличивая таким образом кровоснабжение суставной капсулы. Обычно назначают 10-15 сеансов массажа.
Лечение
Как и всегда, терапия очень отличается в зависимости от степени заболевания. Наибольших усилий и трудов стоит терапия у детей. Юных пациентов необходимо учить правильно ходить, но не всегда малыши с энтузиазмом воспринимают постоянные порывы матери поправить ножки во время ходьбы. Кстати, от длительных прогулок и даже подвижных игр таких детей на время лечения лучше оградить. А вот специальная лечебная гимнастика должна проводиться ежедневно.
В первое время комплекс упражнений должен проводиться совместно с инструктором, а впоследствии можно выполнять упражнения и самостоятельно дома. Есть виды спорта, которые укрепляют и при этом не нагружают нижние конечности. К ним относятся плавание и езда на велосипеде. В первом случае сопротивление потока воды приводит к появлению мышечного каркаса и укреплению связок в нижних конечностях.
Езда на велосипеде ускоряет микроциркуляцию крови в коленях, но при этом масса тела находится на седле, а потому конечности нагружаются очень деликатно. Практически всем пациентам назначают ношение ортопедической обуви (при серьезных нарушениях) или специальных стелек (при легкой степени деформации).
Очень важно регулярно ходить босиком, и желательно – по неровной поверхности. Различные шипы, камни, острые или покатые поверхности – все это великолепно стимулирует рефлексы стопы и способствует более активному ее восстановлению и росту
Что еще поможет пациенту:
Физиотерапия. Здесь применяется электростимуляция мышц. Она позволяет укрепить мышечный корсет без упражнений, которые при данном заболевании не всегда являются полезными.
Массаж
Основное внимание массажист должен уделить позвоночнику, ягодицам и внутренней поверхности бедра. Это позволит стимулировать мышечные волокна, что укрепит определенные зоны нижних конечностей
Напряженные участки ноги должны расслабляться, а расслабленные – стимулироваться.
Операция
Оперативное лечение вальгусной деформации коленных суставов применяется только в крайних случаях. Обычно здесь подразумевают остеотомию – операцию, при которой рассекают кость. Хирург может рассечь кость (рассечение клиновидной формы) и соединить ее при помощи винтов или зажимов. Нередко при данном заболевании применяют аппарат Елизарова. Его крепят к костям при помощи спиц, которые в свою очередь фиксируют специальными стержнями, гайками и скобами.
Теперь при помощи такого устройства можно ежедневно растягивать кость. Для этого специалист закручивает гайки, в результате чего промежуток между спицами увеличивается. Между костями появляется так называемая костная мозоль, которая со временем окостенеет и приобретет структуру, сходную с той, что имеют кости.Установкой и снятием аппарата Елизарова занимается только хирург-специалист.
Оперативное вмешательство сегодня доведено до совершенства, а потому осложнения случаются крайне редко, но о них также следует знать. Это может быть как развитие воспалительного процесса в мягких тканях и костях, так и уменьшение подвижности сочленения. Хирургическое вмешательство дает хороший косметический эффект, но пациенту нужно привыкнуть к его «новым ногам». В противном случае возможны рецидив заболевания и вновь появление Х-образных ножек.
Нижние конечности являются безусловными лидерами по патологическим проявлениям. Вальгусная деформация коленных суставов – заболевание, которое может увидеть и распознать даже человек, не являющийся специалистом. При любых сомнениях и подозрениях на отклонения от нормы следует вовремя обращаться к ортопеду, и тогда даже консервативная терапия окажется эффективной.