Методики лечения недуга
Лечение
Перед тем как лечить пателлофеморальный артроз, специалист проводит диагностику при помощи медицинского осмотра, рентгенологического и ультразвукового обследования, КТ, МРТ.
Тактика лечения заключается в сочетании нескольких консервативных терапевтических методик, проявляющих свою эффективность при начальных стадиях развития патологического явления:
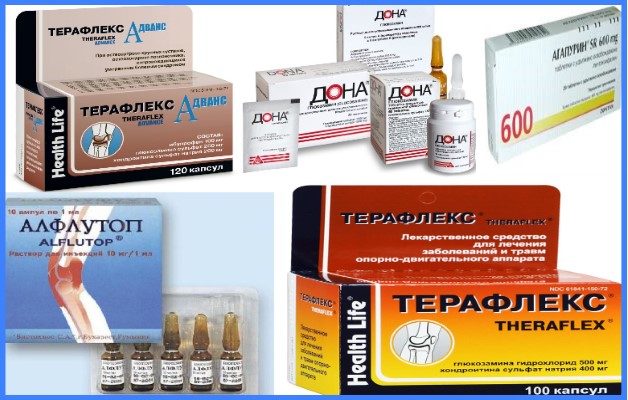
- прием медикаментов —, назначается комплекс препаратов, относящихся к разным фармакологическим группам. Для устранения воспаления применяются Диклофенак, Ибупрофен, Индометацин. Для стимуляции регенерирующих процессов выписываются Дона, Терафлекс, Хондроитин. Для общего укрепления организма назначаются витаминные комплексы,
- внутрисуставные инъекции —, для снятия напряжения, купирования боли применяются Кеналог, Целестон, Гидрокортизон. Эти препараты предназначены для облегчения состояния, недуг они не лечат. После купирования обострения в сустав могут вводиться хондропротекторы для улучшения состояния хрящей,
- физиотерапевтические процедуры —, активно применяются в подобных случаях, поскольку они способны укреплять иммунитет, устранять боли, улучшать кровообращение, восстанавливать хрящевую ткань. Обычно назначается электрофорез, индуктермия, лазерная терапия, сероводородные и радоновые ванны, ультразвук,
- лечебная физкультура —, специальные упражнения, подобранные специалистом, помогают разработать сустав, развить мышцы,
- правильная обувь —, ортопедическая обувь тормозит прогрессирование патологии,
- фиксирующие наколенники —, необходимы для нормального физиологического положения коленной чашечки.
При соблюдении всех рекомендаций лечащего врача, можно добиться хороших результатов в лечении.
Если патология характеризуется тяжелым течением с высокой степенью деформации хряща, то доктор назначает проведение оперативного вмешательства.
Операция проводится несколькими способами:
- Артроскопия —, заключается в выполнение маленького разреза, через который в полость сустава вводится специальный аппарат с камерой. Он помогает обследовать область поражения и заменить деформированные части хряща искусственными.
- Латеральный надрез —, выполняется путем рассечения связки коленной чашечки для придания ей нормального физиологического положения.
После проведения хирургического вмешательства, пациент проходит реабилитацию, которая состоит в выполнении специальных упражнений и соблюдении диеты.
Лечение
Терапию назначают после установки точного диагноза. Информативным методом является рентгенография сустава. Для исключения других заболеваний пациент сдает анализы крови. Консервативные методы применяют на 1 и 2 степени болезни.
Главной задачей терапии является:
- купирование болей;
- улучшение кровообращения;
- повышение амплитуды движений;
- предотвращение разрушительных процессов.
Медикаментозное лечение сочетают с мануальной терапией, физиопроцедурами, лечебной гимнастикой. Для разгрузки сустава используют специальную трость, ортопедические наколенники и обувь.
Медикаментозная терапия
Лечение начинают с купирования болевого синдрома. Для этого назначают нестероидные противовоспалительные средства (НПВС). Лекарства обладают обезболивающим действием и снимают отеки тканей. Наиболее эффективные: Диклофенак, Ибупрофен, Мовалис.
После уменьшения болевых ощущений начинают комплексное лечение. Врач прописывает следующие препараты:
- Хондропротекторы – группа лекарств в составе которых находятся активные вещества глюкозамин и хондроитинсульфат. Они стимулируют деятельность клеток и способствуют регенерации тканей. Популярные препараты: Артра, Дона, Юниум, Терафлекс.
- Сосудорасширяющие средства. Они помогают улучшить кровоток для полноценного питания и восстановления сустава (Агапурин, Теоникол).
- Витаминные комплексы – необходимы для обновления хрящевой ткани (Кальций Д3, Пентовит, Кальцимин, Дуовит).
Народные средства
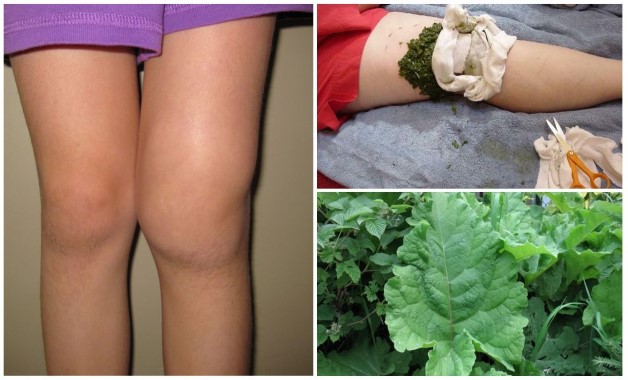
На начальной степени заболевания можно использовать средства народной медицины. Компрессы и примочки оказывают согревающий эффект, улучшая циркуляцию крови.
Популярные рецепты:
- Настойка из одуванчиков. Желтые цветки засыпьте в пол литровую банку по плечики и залейте водкой. Выдержите месяц в темном углу, процедите и натирайте больное колено перед сном.
- Компресс из хрена. Корни помойте, измельчите и поставьте разогреваться на несколько минут в горячую воду. Сырье быстро натрите на терке, выложите на марлю и прикладывайте к колену. Курс лечения месяц.
- Настойка на березовых почках. Настаивайте 20 грамм сырья замоченного в 10 мл 70 процентного раствора спирта в течение месяца. Профильтруйте жидкость и принимайте по 15 капель 3 раза в день, разбавив столовой ложкой воды. Можно применять в качестве растирок для сустава.
- Настой из коры черемухи. В стакан с водкой добавьте 50 гр сырья, настаивайте 2 недели. Втирайте в больное колено 2 раза в день.
- Мазь из меда. Смешайте 100 гр меда и столовую ложку соли. Мажьте сустав на ночь, обернув после процедуры пленкой.
На что обращает внимание травматолог при осмотре пациента
Внимательное отношение травматолога к пациенту позволяет установить правильный диагноз.
- При обследовании походки выявляются избыточное смещение большеберцовой кости, патологический поворот надколенника.
- Измерение мышц вокруг коленного сустава предполагает атрофические последствия сосудистых болезней.
- Определяют угол отклонения от основной оси бедра при полном разгибании колена. Патологическим значением считается более 200 градусов.
- В положении больного сидя и движении в колене врач наблюдает за чрезмерным перемещением надколенника кнаружи с «подскоком» вверх. Это указывает на нарушение баланса между внутренними и латеральными удерживающими связками.
- Проверяется способность максимального сгибания и разгибания колена. В норме человек может так согнуть колени, что пятками достает до ягодиц.
- Определяется усиление болезненности при надавливании на надколенник и одновременном разгибании сустава.
- Сила медиальных и латеральных связок проверяется при активном разгибании в условиях принудительного удержания надколенной чашечки.
При пальпации сустава доктор обращает внимание на наличие выпота, болезненность мягких тканей в области сухожилия надколенника, связочного аппарата
Дополнительные аппаратные методы диагностики используются в случаях сомнительного диагноза. Применяются:
- рентгенография коленного сустава;
- магниторезонансная томография;
- компьютерная томография.
Краткие сведения
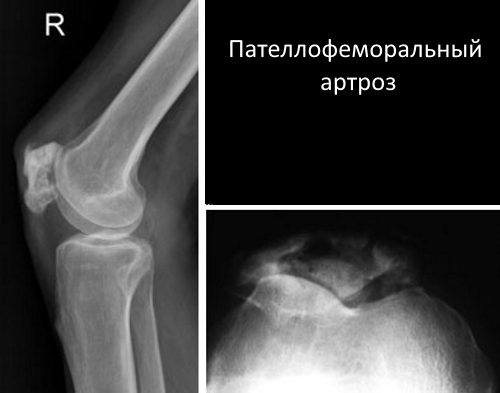
Пателлофеморальный артроз (лат. Patella – надколенник) характеризуется поражением хрящевой ткани надколенника и бедренной кости. Обычно диагноз ставят на фоне нарушения нормальной структуры хряща при малейшей физической нагрузке. При первичной постановке диагноза тяжелых признаков патологии не наблюдается. При дальнейшем прогрессировании данный тип артроза может проявляться неприятными признаками.
Чаще всего заболевание обнаруживают у молодых пациентов, ведущих активный образ жизни, в возрасте 20-40 лет. Обычно наблюдается поражение одной коленной чашечки, реже – две. Существуют неблагоприятные усложняющие маркеры, включающие вывих коленной чашечки у человека (пателлы), которые нередко случаются у лиц с данным типом артроза.
При обнаружении пателлофеморального синдрома не следует заниматься самолечением. Необходимо посетить травматолога, чтобы назначили корректирующую терапию с целью замедления развития патологии. В противном случае артроз доставит в будущем много неудобств. Терминальная стадия развития пателлофеморального артроза нередко приводит к инвалидности.
Третья степень пателлофеморального артроза
Пателлофеморальный появляется, когда начинается истончение в хрящевой, суставной тканях. Посредством диагностики, чаще рентгенографии, можно увидеть, что расстояние между суставами уменьшается, что создаёт трение. Боли становятся интенсивными, продолжительными. Пациенту сложно заниматься спортом, бегать, поднимать тяжести.
Лечение третьей стадии включает в себя:
- Хондропротекторы. Препараты, способствующие восстановлению ткани хряща. Принимать длительное время, чтобы пошёл процесс регенерации. Хондропротекторы бывают в виде таблеток, для приёма во внутрь. Имеют противопоказания. Препарат бывает в виде мазей, гелей. Проникает в сустав через кожу. Коленная чашечка не закрыта мышцами, жировой тканью, поэтому мази эффективны. Следующий вид хондропротекторов – средство для инъекций. Вводят в сустав. Делать это должен врач, под наблюдением рентгена. Укол лекарственного препарата
- Гиалуроновая кислота. Препараты с гиалуроновой кислотой необходимы суставам по причине того, что суставная жидкость имеет её в своём составе. Со временем естественная смазка перестаёт выделяться в должном количестве, её стоит восполнять. Такие препараты обволакивают поврежденный сустав, не давая ему разрушаться.
- Физиотерапевтические процедуры. Входят прогревания, вне стадии обострения, магнитотерапия, лечебный массаж, грязевые аппликации.
- Лечебная гимнастика.
- Ношение наколенника. При занятиях спортом бандаж необходим для снятия нагрузки с сустава.
Если заболевание диагностировано вовремя, своевременное лечение поможет полностью вылечить коленный сустав. Для достижения лучшего результата, стоит прислушиваться к советам врача, не заниматься тяжёлыми нагрузками, стараться не перегружать коленные суставы.
Профилактика рецидива
Чтобы предотвратить прогрессирование недуга и продлить ремиссию, следует придерживаться несложных рекомендаций:
- Отдавать предпочтение комфортной обуви с высоким уровнем амортизации. Если помимо пателлофеиоральной патологии пациент страдает от плоскостопия незаменима будет ортопедическая обувь или стельки с супинатором,
- Не допускать развитие ожирения. Лишний вес создает дополнительное давление на суставы, в том числе и коленный,
- Обязательно разогреть мышцы и суставы перед занятием спортом,
- Не забывать о профилактических упражнениях ЛФК. Они укрепят мышцы ног, которые нормализуют функционирование суставов,
- Отказ от вредных привычек и профосмотр у врача – залог здоровья не только коленей, но и других органов. Такие осмотры позволяют диагностировать патологию на ранних этапах, справиться с которой будет не сложно.
Главное – не заниматься самолечением. Артроз – коварная болезнь. Назначать лечение при таком диагнозе должен врач. В противном случае терапия может оказаться нерезультативной и привести к развитию тяжелых осложнений.

Другие виды болезни
Важно также отметить, что существует заболевание, похожее на пателлофеморальный артроз. Данная патология развивается в основном у спортсменов
Называется она феморопателлярный артроз. Причина его возникновения – повышенная истираемость хрящей из-за постоянных физических нагрузок. Кроме этого, у таких больных происходит трение сухожилия о бедренную кость. Это также приводит к неприятным ощущениям и появлению воспалительного процесса.
Этот дискомфорт сопровождает пациента длительное время, после чего основные симптомы также дополняет хруст в суставах.
Очень важно не отпускать течение болезни на самотек, так как в этом случае спортсмену может грозить полная обездвиженность сочленения. Как правило, врачи в данном случае советуют максимально ограничить физические нагрузки или полностью отказаться временно от них
Если ситуация не слишком запущенная обычные тренировки заменяются лечебной гимнастикой (поможет укрепить мышечную ткань бедра)
Как правило, врачи в данном случае советуют максимально ограничить физические нагрузки или полностью отказаться временно от них. Если ситуация не слишком запущенная обычные тренировки заменяются лечебной гимнастикой (поможет укрепить мышечную ткань бедра).
При наличии очень сильных болей специалист может назначить обезболивающие и противовоспалительные лекарства, а также гели, кремы и мази, обладающие разогревающими свойствами.
Кроме этого желателен прием витаминно-минеральных комплексов. Они помогут тканям организма восстановиться в самые короткие сроки.
Наши читатели рекомендуют:
Факторы латеральной нестабильности
Многие заболевания КЧ обусловлены большими нагрузками на соответствующие суставы, а в отдельных случаях их возникновение связано с врожденными патологиями, которые в обязательном порядке должны учитываться, если человек намерен посвятить жизнь спорту, либо же его профессиональная деятельность сопряжена с интенсивной эксплуатацией КС.
Сущность и лечение гигромы на ноге
Высокое стояние надколенника, обусловленное удлинением связки, становится первым этапом развития нестабильности КЧ. Наружные широкие бедренные мышцы являются более развитыми по сравнению с внутренними, что способствует возникновению латерализации надколенников, характеризующейся смещением коленных чашечек наружу – это влечет за собой подвывих надколенника.
Во многих случаях происходит полный вывих надколенника на фоне перелома его суставной поверхности и одновременной деформации наружного бедренного мыщелка. С такими травмами КЧ люди на протяжении жизни могут сталкиваться неоднократно, испытывая дискомфорт, а иногда и резкую боль.
Более высокая подверженность возникновению обсуждаемой патологии наблюдается у спортсменов и приверженцев активного образа жизни. В большинстве случаев заболевание возникает, когда имеют место частые продолжительные растяжения и разрывы связочно-мышечных аппаратов коленей.
Однако врачи определили ряд причин, вызывающих развитие патологии:
- удары в колени;
- избыточные нагрузки на соответствующие суставы в определенных положениях ног;
- высокоамплитудные движения в КС, в особенности при их переизгибании и скручивании;
- неловкие движения ног, связанные со спотыканиями и подворачиваниями.
Почему при беременности болят кости таза?
Провоцирующими факторами являются занятия любительским и профессиональным спортом: футболом, хоккеем, баскетболом, лыжами, легкой атлетикой. Особенно это касается людей, которые, желая достичь высоких результатов, забывают о собственной безопасности.
Развитие нестабильного надколенника может быть спровоцировано и различными патологиями:
- избыточное натяжение наружных связок, поддерживающих надколенники;
- дисплазия блока бедренной кости (ДББК);
- аномальная форма ног;
- слабость внутренних связок, к примеру, при их разрыве, обеспечивающих поддержку КЧ и пр.
Как ставится диагноз пателлофеморальный артроз коленного сустава?
Лечение
Появление пателлофеморального синдрома может быть первым сигналом о том, что нужно уделить повышенное внимание коленному суставу. Если своевременно не посетить врача, симптоматика будет только усиливаться, что в будущем не даст пациенту заниматься привычными делами
Терапия болезни должна быть комплексной, включать в себя разнонаправленные методы лечебного воздействия.
Общие рекомендации
Перед началом терапии прежде всего необходимо серьезно отнестись к общим рекомендациям при остеоартрозе колена. Они направлены на ликвидацию неблагоприятных факторов, спровоцировавших появление заболевание. Поэтому пациенты с пателлофеморальным синдромом должны соблюдать следующие правила:
- Избегать повышенных нагрузок и травм.
- Бороться с лишни весом.
- Носить специальные ортопедические накладки и повязки на колено.
- Придерживаться лечебной диеты.
Без их выполнения добиться максимальной эффективности от терапии будет крайне сложно.
Медикаментозная терапия
В комплекс лечения обязательно входят лекарственные средства. Они призваны купировать обострение болезни, устранить ее симптомы и нормализовать нарушенные соотношения в биохимических процессах костной и хрящевой ткани. Применяют такие препараты:
- Обезболивающие и противовоспалительные (Диклофенак, Нимесил, Целекоксиб).
- Хондропротекторы (хондроитина и глюкозамина сульфат).
- Гормоны и местные анестетики, вводимые внутрисуставно.
- Препараты кальция и витамина D (Кальцемин).
- Средства, улучшающие микроциркуляцию (Пентоксифиллин).
- Антиоксиданты (витамины C, E).
Рекомендовать те или иные препараты может только врач – самостоятельное их использование неприемлемо!
Физиотерапия
Средства физического воздействия смогут помочь в ликвидации обострения патологии. Они оказывают противовоспалительный, обезболивающий эффект, снимают мышечные спазмы, улучшают кровообращение. Обоснованным будет применение таких процедур:
- Электрофорез лекарств.
- Магнитотерапия.
- Лазерная терапия.
- Парафино- и грязелечение.
- Бальнеотерапия.
- УВЧ-терапия.
Каждый метод используется с учетом противопоказаний, под присмотром врача-физиотерапевта.
Лечебная гимнастика
Специфических упражнений для лечения пателлофеморального артроза не разработано. Используются компоненты лечебной физкультуры при артрозе коленного сустава. Вначале движения выполняются в положении лежа, а затем сидя и стоя. Упражнения нужно выполнять мягко и постепенно, без рывков, чтобы не навредить суставу. Можно рекомендовать такие из них:
- Лежа на животе, поднимать прямую ногу вверх и удерживать.
- Поднимать прямые ноги, сидя на стуле.
- Выполнять имитацию ходьбы сидя.
- Подниматься на носочки из положения стоя.
Пателлофеморальный синдром в некоторых случаях может пройти самостоятельно – после устранения этиологического фактора. Однако в случае длительных симптомов лечение нельзя откладывать.
Ни в одном зарубежном медицинском источнике или международной классификации заболеваний нельзя встретить термин пателлофеморальный артроз коленного сустава.
У нас же (и остальных странах бывшего союза) этим термином описывают начальный период развития воспалительного процесса в суставах, когда говорить о наличии артроза пока не приходится.
В мире же распространен диагноз пателлофеморальный синдром, максимально точно описывающий изменения в организме пациента.
Оба термина у нас применяются с одинаковым значением, ведь существенной разницы между ними нет.
Диагностика патологии
Методы лечения
Терапия петеллофеморального артроза зависит от степени развития болезни и клинических проявлений. В остром периоде используют противовоспалительные и обезболивающие средства. На этапе ремиссии применяют физиотерапевтические методы. В запущенных случаях показано хирургическое лечение.
Особенности терапии на первой стадии
Лечение пателлофеморального артроза легкой степени в основном заключается в ограничении подвижности суставов путем наложения эластичных бинтов. Хороший эффект дает ношение наколенника или фиксатора.
При периодических болях используют холодные компрессы и примочки. Ежедневно рекомендовано выполнять лечебную физкультуру и массаж. Упражнения должны быть направлены на укрепление мышц спины и нижних конечностей. Остановить дальнейшее развитие артроза и укрепить связки помогает плавание в бассейне и ходьба на лыжах.
Лечение 2 стадии
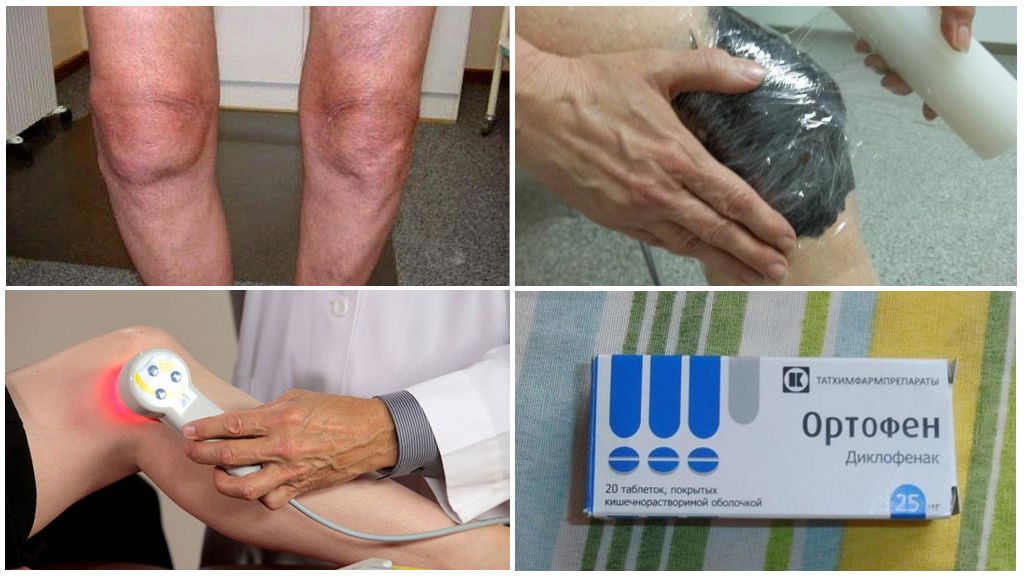
В этот период могут появиться интенсивные боли, которые снимают с помощью таблеток из группы НПВС и обезболивающих препаратов (Ортофен, Кеторол, Найз). Одновременно назначаются хондропротекторы с целью восстановления хрящевой ткани. Для нормализации кровообращения в суставах и улучшения трофики применяют:
- магнитотерапию;
- лазерное лечение;
- ультразвук;
- озокеритные и парафиновые обертывания;
- грязевые аппликации;
- лекарственный электрофорез.
Для местного воздействия используют мази, гели и кремы с противовоспалительным и анальгезирующим эффектом (Диклофенак, Долгит, Кетопрофен). Каждое утро выполняют массаж коленей и специальную гимнастику.
3 стадия
Лечение на этом этапе является симптоматическим. Остановить дистрофические изменения уже невозможно. Используется медикаментозная терапия для снятия болей (Амелотекс, Индометацин, Кеторолак). Широко применяются внутрисуставные инъекции противовоспалительных и гормональных препаратов.
При возникновении частых вывихов надколенника и полном разрушении хрящевых тканей показана операция. Через маленький разрез в область колена вводится артроскоп, оснащенный камерой. При щадящем методе проводят артропластику. В тяжелых случаях применяют эндопротезирование, удаление пораженного сустава с заменой на титановый или пластиковый.
Симптоматика и лечение нестабильного колена
Проявления обсуждаемого заболевания разнообразны, поскольку зависят от того, какие связки травмированы. Наиболее часто патология проявляется определенными признаками:
- резкие болевые ощущения в поврежденном колене;
- отечность тканей, окружающих КС;
- треск либо хруст в колене;
- чрезмерные движения надколенника;
- деформация сустава;
- ощущение того, что голень сместилась в одну сторону;
- чувство, что при движении, особенно во время бега, «подкашиваются» ноги и пр.
Наличие любого из перечисленных симптомов – причина для немедленного обращения к врачу.
Первая помощь при травме колена
При травмировании колен пострадавший нуждается в немедленной помощи, которую надо оказывать, не теряя времени, независимо от того, есть рядом врач или нет. А потому любой человек должен знать, как это делать правильно.
- Нога при повреждении нуждается в покое.
- К коленному суставу прикладывается любой холодный предмет.
- Пострадавшей конечности должно быть обеспечено чуть приподнятое в сравнении с горизонтальной плоскостью положение.
- Коленный состав нуждается в надежной фиксации с помощью марлевого либо эластичного бинта.
- Если есть необходимость, пострадавшему человеку нужно дать обезболивающий препарат.
После оказания первой помощи больного следует доставить в лечебное учреждение.
Лечение нестабильности надколенника
Существуют разные способы лечения обсуждаемого заболевания. При несложных травмах обходятся консервативными лечебными методиками:
- иммобилизация КС с использованием гипсовой повязки либо ортеза, являющегося специальным ортопедическим приспособлением, обеспечивающим четкую фиксацию КС в правильном положении;
- медикаментозное лечение;
- применение физиотерапевтических способов;
- массаж;
- лечебная физкультура;
- пункция КС.
В ходе оперативного вмешательства имеет место восстановления связок, призванных поддерживать КЧ, в результате чего достигается соответствующее норме расположение костей в суставе. Если по какой-то причине отсутствует возможность проведения артроскопической операции, то процедура осуществляется традиционным способом. Целостность медиальной связки восстанавливают, вшивая собственное сухожилие больного, которое берется из одной из крупных связок.
Виды и причины возникновения фиброзной дисплазии
Similar Documents
Что это такое
Феморопателлярное сочленение образуют большеберцовая кость и наколенник, который скользит вверх и вниз по межмыщелковой борозде при разгибании-сгибании ноги. В норме костная ткань защищена толстым слоем хрящевой, однако по ряду причин в последней запускается процесс дегенерации и развивается артроз пателлофеморального сустава.Хондромаляция надколенника – размягчение хрящевой ткани – предшественник дегенеративных изменений, ее вызывают эндокринные, обменные нарушения, ожирения, воспалительные заболевания.
Основными причинами артроза пателлофеморального сочленения являются:
- травмы колена – ушиб, разрыв связок, перелом или вывих надколенника;
- регулярные микротравмы, связанные с занятиями спортом, профессональной деятельностью;
- продолжительная статическая нагрузка;
- врожденные анатомические особенности суставных поверхностей;
- нестабильность надколенника.
Заболевание чаще диагностируется у женщин в силу строения скелета и особенностей гормонального фона.
Пателлофеморальный артроз имеет 3 степени тяжести, характеризующихся выраженностью болевого синдрома и степенью износа хряща:
- Незначительные боли возникают во время интенсивной нагрузки, быстро проходят после короткого отдыха. Необратимые изменения хрящевой ткани отсутствуют, однако диагностировать патологию на этом этапе очень сложно.
- Болезненные ощущения появляются даже при умеренной физической активности, становятся более интенсивными, продолжительными. Запускается процесс разрушения хряща.
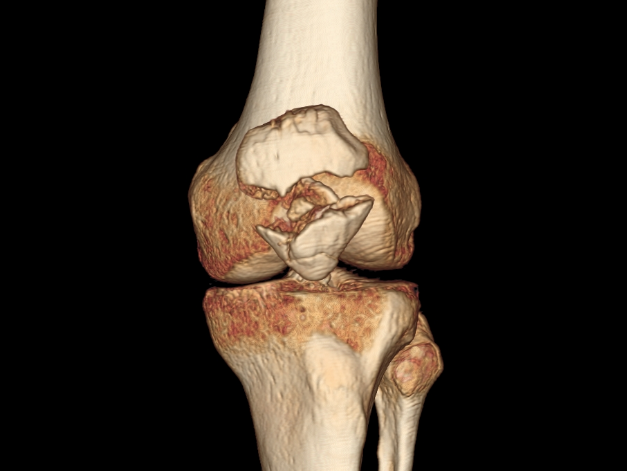
- Болевой синдром приобретает постоянный характер, появляются отеки, хруст при сгибании-разгибании колена. Хрящевой слой значительно поврежден, истончен.
Причины
- Артроз пателлофеморального сочленения коленного сустава может быть обусловлен анатомическим дефектом коленной чашечки или межмыщелковой ямки. Надколенник может слишком высоко располагаться от коленного сустава (высокий надколенник), в результате чего становится нестабильным, может смещаться и вызывать повреждение хрящевой поверхности. При частых вывихах, если не заниматься лечением, на фоне пателлофеморального артроза быстро развивается хондромаляция надколенника – хрящ размягчается, покрывается трещинами и эрозиями.
- Иногда пателлофеморальный артроз – следствие недостаточной эластичности ягодичных мышц бедра, которые во время движения нижней конечности не могут стабилизировать положение коленного сустава. Надколенник смещается, сочленяющиеся поверхности контактируют на ограниченном участке, возникает перегрузка хряща и в этом месте происходят генеративные изменения надколенника.
- Другая причина развития пателлофеморального артроза колена – деформация нижних конечностей как врожденная, так приобретенная в результате перенесенного рахита. В этом случае надколенник постоянно выпадает из центра межмыщелковой впадины, занимая неправильное положение, в нем начинают развиваться патологические изменения. Патологически на коленный сустав действует плоскостопие, вызывающее сильный поворот стопы внутрь при ходьбе или беге (пронацию).
- Хроническая перегрузка пателлофеморального сустава, характерная для спортсменов: атлетов, футболистов, теннисистов, велосипедистов и др. Чаще всего провоцирующим толчком к активному развитию заболевания становится травма. Механическое воздействие на колено приводит к смещению коленной чашечки в сторону и повреждению ее хрящевой поверхности.
Пателлофеморальный артроз коленного сустава
Диагностика
При появлении признаков пателлофеморального артроза пациенту необходимо обратиться за консультацией к таким узконаправленным специалистам, как ортопед и травматолог. Специалист сначала выполняет сбор анамнеза и оценку имеющихся у пациента жалоб. При проведении осмотра врач оценивает возможность нормального сгибания и разгибания сустава в положении сидя и стоя. Кроме того, выполняется тщательная пальпация коленной чашечки при согнутом и разогнутом суставе.
Обязательно пациента просят напрячь бедренные мышцы. При этом проводится оценка расположения надколенника при попытках его удержания пальцами. Помимо расположения чашечки, врач при осмотре может предварительно оценить состояние и функциональность связок и мышц. Для уточнения характера повреждений назначаются следующие инструментальные и лабораторные исследования:
- рентген;
- КТ;
- артроскопия;
- общий и биохимический анализы крови.
В тяжелых случаях часто назначается магнитно-резонансная томография. МРТ позволяет выявить даже незначительные нарушения структуры хрящевых элементов сочленения. После того как будет проведена комплексная оценка состояния, врач может определить, как лечить это патологическое состояние.
Артроз пателлофеморального сочленения: причины
Стать старт-фактором пателлофеморального артроза может любая мелочь. Например, на развитие этой болезни может повлиять совокупность неблагоприятных факторов. Простейший пример: человек с избыточным весом без физической подготовки начал заниматься бегом в неудобной обуви. Малейшая нагрузка на сустав, которая привела к патологическому сдвигу надколенника относительно свой оси частенько приводит к данному заболеванию.
Кроме того, стоит отметить, что пателлофеморальный артроз – профессиональная болезнь. Часто она проявляется у разнорабочих, бегунов, танцоров и прочих профессиональных категорий, которые чрезмерно нагружаю колено.
Основные причины пателлофеморального артроза:
- перегрузка суставного комплекса (стоячая работа, спортивные нагрузки, перенос тяжестей и др.);
- возрастные изменения соединительной ткани;
- ревматоидный артрит;
- частое ношение неудобной обуви;
- неправильная работа эндокринной системы;
- перенесенные инфекции;
- травмы коленного сочленения;
- врожденные патологии околоколенных мышц и коленного сустава;
- избыточный вес;
- мышечная дистрофия;
- плоскостопие;
- дисплазия коленной чашечки и надколенной поверхности бедренной кости.
Примечательно, что пателлофеморальный артроз поражает все возрастные категории населения в равной степени: данное заболевание одинаково часто диагностируется как у молодых людей, так и у пожилых.
Симптомы и признаки

При внешнем обследовании ног заметить пателлофеморальные изменения сложно. Если посмотреть на фото, можно увидеть небольшой отек в области коленей. В запущенных стадиях хорошо видно смещение чашечки относительно колена.
При ходьбе у пациентов создается ощущение провала в суставе, многие подозревают у себя вывих. Но такое состояние обусловлено чрезмерной разболтанностью надколенника и слабостью связок. По мере развития патологи и уменьшения хрящевого слоя развивается следующая симптоматика:
- хруст в коленях во время приседания;
- ограничение движений;
- болезненность при надавливании на область надколенника;
- повышение местной температуры.
Боль возникает в передней области колена во время приседания, подъема со стула, спуска с лестницы или пригорка. Интенсивность боли меняется в соответствии со стадией поражения сустава. Чем сильнее дистрофия хрящевой ткани, тем сильнее коленная чашечка соприкасается с костями и происходит патологическое трение.
Меры диагностики
Ранняя диагностика станет самой действенной мерой борьбы с проблемами суставов. При систематическом обследовании пациент может рассчитывать на отсутствие проблем в дальнейшем.
Ввиду того, что пателлофеморальный артроз дает весьма скудные симптомы, доктор во время обследования должен брать во внимание собранный анамнез по жалобам пациента, механизм перегрузки, травмирования коленей, провести осмотр. Дифференциальная диагностика необходима для исключения артрозо-артрита тазобедренного сустава, патологий мениска, изменений крестообразных связок, ревматоидного полиартрита
Дифференциальная диагностика необходима для исключения артрозо-артрита тазобедренного сустава, патологий мениска, изменений крестообразных связок, ревматоидного полиартрита.
Доктор должен быть внимателен и проанализировать:
- походку пациента, есть ли смещение большой берцовой кости, патологические повороты надколенника;
- характер изменения мышц около колена (возможна атрофия после сосудистых болезней);
- угол отклонения от бедренной оси при условии полного разгибания коленей (патологическое значение свыше 200 градусов);
- способность максимального разгиба и сгиба коленного сустава (в норме человек пятками достает до ягодиц);
- вероятность усиления болезненности при разгибании с одновременным надавливанием на надколенник.
В положении сидя и в движении пациента доктор следит за чрезмерным перемещением надколенника и подсок его вверх, что укажет на наличие нарушения баланса между удерживающими латеральными и внутренними связками. При пальпации о заболевании скажет болезненность в сухожилиях, связках, надколеннике.