Причины патологии
Основная причина, которая может спровоцировать появление этой болезни, — это постоянные монотонные движения кистью. Патологию относят к профессиональным, поскольку она часто развивается у спортсменов, швей, офисных сотрудников, которые проводят большое количество времени за монитором, а также у представителей других схожих профессий.
Синдром часто связан со следующими причинами:
- травмами в области кисти;
- воспалительными процессами в суставах;
- длительной монотонной нагрузкой на запястье.
Мышцы предплечья, сокращаясь и расслабляясь, приводят в движение пальцы рук. Их сухожилия находятся в специальном канале, просвет которого позволяет им свободно двигаться. Положение сухожилий контролируется связками кистей, которые при длительной нагрузке воспаляются. Вследствие этого просвет канала сужается, и движения пальцами становятся затруднительными. Большой палец выполняет большую нагрузку, чем остальные, поэтому подобная патология чаще всего развивается именно в его области. По этой причине болезнь де Кервена отличают от тендовагинита и тендосиновита других пальцев, а также из-за анатомических особенностей и расположения большого пальца.
Гистология
В наружных стенках каналов, образованных в результате слияния тыльной поперечной связки с синовиальной оболочкой, при нормальном гистологическом строении различают пять слоев. Внутренний состоит из эндотелия с однорядно или двухрядно расположенными плоскими или кубическими клетками с веретенообразными или овальными ядрами с нечеткими границами клеток. Во многих местах эндотелиальный слой расширяется, образуя лимфатические сосуды, регулирующие количество жидкости в сухожильных влагалищах. Под эндотелием заложен узкий рыхлый соединительнотканный слой с кровеносными сосудами и нервными волокнами. Соединительнотканный и эндотелиальный слои вместе образуют так называемую скользящую ткань Бизальского.
Кнаружи от скользящего слоя Бизальского находится средний соединительнотканный слой, который делится на две части: наружная часть имеет волокна, направленные поперечно к оси сухожилия, внутренняя состоит из соединительнотканных волокон, расположенных параллельно оси сухожилия. Наружная часть среднего слоя более широка, чем внутренняя. Самый наружный, т. е. пятый, слой представляет собой рыхлую соединительную ткань, в которой проходят сосуды и нервы. Таким образом, средний слой (третий и четвертый) вместе с пятым является тыльной поперечной связкой.
Изучение микроскопических препаратов, полученных из взятых при операциях кусочков измененных тканей, показывает преимущественно воспалительные изменения и только в небольшом числе случаев простое утолщение соединительной ткани без каких-либо воспалительных изменений.
При легком течении болезни де Кервена микроскопические изменения выражаются только в утолщении сухожильного влагалища, в чем принимает главное участие упругая соединительная ткань. В далеко зашедших случаях отмечается гибель эндотелия. Исчезающие упругие соединительнотканные пучки срединного слоя местами заменяются небольшими группами хрящевых клеток, которые располагаются рядами, следуя направлению соединительнотканных волокон. Утолщение захватывает преимущественно средний слой, который с развитием процесса постепенно погибает. Разрушение касается главным образом укрепляющей связки.
Симптомы
Механизм и причины возникновения
Каждый человек хотя бы раз в жизни сталкивался с неприятными симптомами различных заболеваний стопы, ведь именно на эту часть ноги приходится наибольшая нагрузка.
Часть сухожилий, окружающих костные сочленения, защищены особыми влагалищами, аналогичными по свойствам и функциям синовиальным оболочкам суставов. Сухожилия свободно передвигаются внутри влагалищ благодаря достаточному количеству жидкости, играющей роль смазки.

При травмах или некоторых патологиях в пораженной области развивается воспалительный процесс, приводящий к сужению защитной оболочки и уменьшению количества синовиальной жидкости. За счет возрастающего трения во время движения происходит взаимное повреждение тканей влагалища. Воспаление его внутренней оболочки называется теновагинитом, а внешней – теносиновитом сухожилия. Синовит представляет собой воспаление внутренней (синовиальной) оболочки сустава с образованием выпота.
Теносиновит – проявления патологии на ногах
К основным причинам развития заболевания относят:
- Травмы связок, чаще всего растяжения и ушибы;
- Регулярная высокая нагрузка на сухожилие;
- Патологии опорно-двигательного аппарата (бурситы, артриты, дегенеративно-дистрофические изменения);
- Некоторые острые и хронические инфекционные заболевания (туберкулез, герпес, сифилис);
- Ослабленный иммунитет;
- Эндокринные нарушения;
- Склонность к аллергическим реакциям;
- Пожилой возраст.
- Ранения и травмы сухожилия. Если протекает без проникновения инфекции внутрь травмы, тогда рана быстрее зарастает и болезнь легко проходит. Если внутрь проникает инфекция, тогда она затягивает процесс излечения, требуя медикаментозного лечения. На время человек теряет возможность полностью двигать, как раньше, больной конечностью. Но если выздороветь, то функциональность вернется.
- Ревматические болезни.
- Низкий иммунитет, который не смог побороть инфекцию, проникшую в синовиальную оболочку.
- Дегенерация суставов. Болезнь, вроде бурсита, часто затрагивает сухожилия.
- Генетическая предрасположенность.
- Другие инфекционные болезни, например, туберкулез, ВИЧ, сифилис, герпес и т. д. Здесь инфекция разносится по организму через кровь.
- Пожилой возраст, который знаменуется тем, что питание суставов с возрастом становится худшим.
- Нагрузка и переутомление сухожилия. Обычно в профессиональной деятельности человек должен совершать одни и те же действия, то есть нагружать конкретную группу мышц, в то время как остальные мало задействованы. Отсутствие разнообразия в движениях дает большую нагрузку, что и развивает теносиновит. Это касается не только активно ведущих жизнь людей, но и тех, кто имеет сидячую работу.
Классификация недуга
Методы лечения
Схема терапии может отличаться в зависимости от стадии болезни и степени повреждения тканей. Если пациент обратится вовремя, боль и воспаление можно устранить медикаментозными методами. В запущенных случаях проводят операцию, но она считается простой и безопасной, проходит без осложнений и побочных эффектов.
Кроме того, первым требованием во время лечения является снижение нагрузки на запястный сустав. Больному можно использовать эластичные повязки, которые предотвратят неосторожные движения. В некоторых случаях на поврежденную конечность накладывают гипс или прочную пластиковую шину, которую можно будет заменить на эластичный бандаж только спустя полтора месяца.
Консервативные методики
Накладывать гипс следует таким образом, чтоб большой палец был ограничен в движении. Повязка начинается на кисти руки и доходит до середины предплечья. Некоторые врачи предпочитают эластичные давящие повязки вместо гипса, но это не всегда оправдано. Дело в том, что наложить ее таким образом, чтоб в ежедневную работу не вовлекался большой палец, практически невозможно. Кроме того, в течение дня она может самопроизвольно ослабляться. Гипс или пластик — это лучшее решение для лечения болезни де Кервена.
Кроме иммобилизации конечности, необходимо использовать лекарственные препараты. Самый простой способ, который будет эффективным на первых стадиях заболевания, — это нестероидные противовоспалительные средства. Их выпускают в форме кремов или мазей для наружного применения, а также в виде таблеток и инъекций. Эти средства используют самостоятельно или в комбинации с местными анестетиками. Так, для снятия симптомов болезни де Кервена часто применяют новокаиновые блокады с добавлением противовоспалительных компонентов.
Гормональные препараты назначают при остром воспалительном процессе и выраженном болевом синдроме. Чаще всего они применяются в форме инъекций. После укола боль проходит в течение короткого периода времени, но метод имеет противопоказания. Стероидные противовоспалительные препараты не назначают при патологиях печени или почек, при обменных нарушениях, во время беременности и грудного вскармливания. Кроме того, они способны вызывать привыкание, и со временем купировать боль без их применения становится невозможным.
Хирургическое вмешательство
Операция, которую назначают при болезни де Кервена, выполняется в плановом порядке. В ходе вмешательства хирург вводит препараты для местного обезболивания, а затем рассекает кожу, чтобы получить доступ к воспаленной связке. Далее ее рассекают, а рану зашивают, убедившись в том, что движения в суставе больше не вызывают затруднения. Единственное осложнение, которое может возникнуть после операции — это образование спаек, но процесс можно профилактировать регулярной гимнастикой.
Швы снимают на 10 день, после чего большой палец становится полностью подвижным. Задача пациента — не допустить повторного развития болезни, в том числе на второй конечности. Если после операции не снизить уровень физической нагрузки на запястные суставы, лечение может оказаться неэффективным. В быту и на работе можно использовать специальные бандажи, которые будут защищать конечности от повторного развития болезни.
Болезнь де Кервена — это профессиональная патология. Она развивается при повышенной нагрузке на большой палец руки, постоянных монотонных движениях в запястном суставе, а также вследствие травм. Лечение будет индивидуальным в каждом случае, но его успех зависит напрямую от пациента.
Для начала конечность обездвиживают, чтоб устранить основную причину патологии, при этом используют различные препараты для снятия боли и воспаления. Если консервативные методы не приносят результата, есть возможность провести плановую операцию по иссечению поврежденной связки. После нее необходимо восстанавливать кисть и разрабатывать ее простыми упражнениями. Рекомендуется также сменить сферу деятельности и уделять больше внимания здоровью опорно-двигательного аппарата.
Лечебные процедуры
Лечение синдрома де Кервена возможно консервативным и хирургическим путем.
В первую очередь больные прекращают выполнять физическую нагрузку.
Производится иммобилизация пораженной связки так, чтобы первый палец был в согнутом положении и располагался напротив второго и третьего пальцев, сама кисть должна быть слегка разогнута в тыльную сторону.
Поэтому для иммобилизации используют гипсовую повязку, накладываемую от кончиков пальцев до средины предплечья.
Отказ от физической нагрузки и иммобилизация предотвращают дальнейшую травматизацию сустава, но лечением это не является.
В течение последующих двух-трех недель пребывания руки в гипсовой повязке необходимо проводить адекватную консервативную терапию заболевания.
В основе заболевания лежит воспалительный процесс связки, поэтому для лечения сухожилий применяют физиотерапевтические процедуры, лекарственные противовоспалительные средства и новокаиновые блокады.
Однако эти средства не сильно эффективны при длительном течении заболевания, также достаточно часто после небольшого периода ремиссии болезнь возникает снова.
Хороший противовоспалительный эффект оказывают местные инъекции гидрокортизона, проводят их от двух до шести раз с перерывом в два-три дня.
Всегда за консервативным лечением следует реабилитационный период длительностью от двух до четырех недель.
При неэффективности консервативного лечения довольно часто прибегают к оперативному лечению болезни де Кервена. При двухсторонних поражениях также показано оперативное лечение.
Операция может быть осуществлена и в амбулаторных условиях с использованием местной анестезии. Во время операции производят рассечение связочного канала и освобождение от сдавления сухожилий.
Классификация
В медицинской практике классификация заболевания зависит от следующих характеристик:
- формы протекания;
- причин развития;
- выраженности клинических признаков.
По форме протекания недуга различают следующие виды:
- острые;
- хронические.
В зависимости от причин, способствующих развитию нодулярного теносиновита, выделяют такие типы:
- асептические;
- инфекционные.
В свою очередь асептический тип вызван различными травмами и нарушениями и подразделяется на:
- травматический;
- диабетический;
- аллергический;
- иммунодефицитный;
- эндокринный.
Инфекционный вид характеризуется возникновением гнойных выделений и бывает:
- бактериальный;
- вирусный;
- грибковый;
- специфический;
- неспецифические.
По степени проявления клинических признаков заболевание бывает:
- минимальное;
- умеренное;
- выраженное.
Клиническая картина
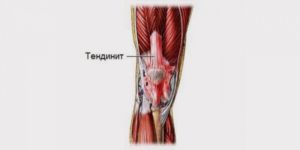
Симптомы заболевания напрямую зависят от его локализации. Однако при поражении любого сухожилия или синовиального влагалища есть ряд характерных симптомов:
- Выраженный болевой синдром, который проявляется при конкретных движениях. В покое пораженное сухожилие беспокоит только в исключительных случаях.
- Разница интенсивности болевых ощущений при пассивных и активных движениях. Это можно объяснить напряжением мускулатуры, которая связана с определенной связкой.
- Над местом воспаления можно заметить покраснение и припухлость кожных покровов, местное повышение температуры.
- При надавливании на поврежденную область иногда обнаруживается плотный неподвижный узелок.
- При пассивном или активном движении слышен звук трения — крепитация.
Заметив один или несколько из этих признаков, необходимо срочно обратиться к квалифицированному специалисту за медицинской помощью. Самолечение или игнорирование советов врача могут привести к развитию осложнений и переходу воспаления в хроническую форму.
Повреждение голеностопного сустава
Возникает преимущественно у спортсменов, профессионалов и любителей. Это объясняется систематическим напряжением голеностопа, всевозможными травмами. Теносиновит сухожилий малоберцовых мышц голенстопного сустава характеризуется жгучей или пекущей болью по ходу самого сухожилия, которая может отдавать в саму мышцу.
При этом заболевание проявляется не только болью, но и выпадением определенных функций: невозможно согнуть большой палец или остальные пальцы, развести пальцы стопы в стороны.
Поражение крупных мышц
Кроме стопы в воспалительный процесс могут вовлекаться большие и малые мышцы голени. Теносиновит сухожилия задней большеберцовой мышцы проявляется сильной болью или дискомфортом при подъеме стопы. Также отмечается отечность и припухлость по ходу сухожилия в области задней части медиальной лодыжки.
Отдельно стоит отметить теносиновит медиальной головки икроножной мышцы. Болезненность локализуется именно в проекции этого анатомического образования (подколенная поверхность ближе к медиальному мыщелку бедра). Для этого заболевания характерны не только боль, но и сложности со стабилизацией тела в пространстве, бегом или ходьбой.
Частые вопросы
Что такое Нодулярный теносиновит?
Гигантоклеточная опухоль теносиновиальных влагалищ, или пигментированный виллезно-нодулярный теносиновит (ПВНС), представляет собой семейство опухолей, развивающихся из синовии суставов, суставных сумок и сухо- жильных влагалищ.
Как лечить теносиновит?
Для лечения теносиновитов используют: современные лекарственные препараты (противовоспалительные, обезболивающие, общеукрепляющие) , местное введение современные лекарственных препаратов (противовоспалительных, обезболивающих, стимулирующих кровоснабжение в очаге поражения),
Где болит при Тендините?
Воспаление чаще всего вовлекает ту часть сухожилия, которая примыкает к кости. Патологическим процессом, как правило, поражаются сухожильные пучки, проходящие рядом с крупными суставами (тендинит бицепса руки, сухожилий бедра, локтевого сустава и т. п.).
Занятия дома
Любые из перечисленных выше упражнений
на растяжку или увеличение силы можно включить в домашнюю программу восстановления.
Дома пациенты также могут использовать компрессы со льдом или прикладывать тепло.
После прохождения обучения пациенты также могут выполнять дома самомассаж.
Пока что не было проведено ни
одного высококачественного исследования, изучавшего эффекты консервативного лечения
как самостоятельного вмешательства. В основном в литературе описываются эффекты
от кортикостероидов и других инъекций по сравнению с плацебо. В исследованиях,
в которых показывали, что инъекции лучше шинирования, долгосрочные результаты
не изучались.
В кохрейновском обзоре говорится о
том, что имеются доказательства «серебряного уровня» о том, что инъекции
кортикостероидов превосходят шинирование в части облегчения боли. Авторы,
однако, признают, что «доказательства основаны на краткосрочном, очень
маленьком, контролируемом клиническом исследовании с низким методологическим
качеством, в котором приняли участие только беременные и кормящие женщины».
Walker представил
исследование случая, в котором изучалось использование мануальных техник у
пациента с болью в запястье со стороны лучевой кости. Несмотря на то, что болезнь
де Кервена была сразу же исключена, в докладе предлагалось поддержать подход с использованием
мануальных техник. В частности, для облегчения боли и дисфункции при болях в
запястье со стороны лучевой кости, радио-карпальном, межкарпальном и первом
пястно-запястным суставом.
Ashurst описал случай, в котором пациенту
с диагностированной болезнью де Кервена были назначены оральные противовоспалительные
препараты, ношение ортеза и относительный покой. Пациент носил ортез ночью и
получил указания как можно меньше переписываться по смс (набор сообщений всегда
предшествовал появлению боли). Данный случай говорит в поддержку назначения
относительного покоя, при котором пациент избегает ухудшающих состояние движений,
но при этом остается активным.
Viikari-Juntura представил литературный обзор и обнаружил, что ношение ортеза является важнейшим компонентом лечения тенозиновита. Было установлено, что использование ортеза, позволяющего выполнять некоторые движения, было предпочтительнее, чем полная иммобилизация большого пальца. Отдых от работы, по данным обзора, не является ни необходимым, ни желательным. Также было обнаружено, что тепло, массаж, электротерапия не были эффективны в части улучшения физических возможностей пациента.
Хирургическое лечение
Причины возникновения теносиновита кисти
Причины теносиновита:
- травмы сухожилий кисти;
- повышенная нагрузка на мышцы и сухожилия кисти, связанная с многократно повторяющимися одинаковыми движениями;
- заболевания суставов (артрит, синовит и пр.);
- инфекционные и вирусные заболевания (туберкулез, сифилис);
- эндокринные заболевания;
- слабый иммунитет;
- аутоиммунные заболевания;
- предрасположенность к аллергии;
- генетически обусловленная предрасположенность.
Если не лечить теносиносит, он приводит к потере сухожилием эластичности, воспаление переходит на сухожильную сумку, сухожилие распадается на отдельные волокна.

В зависимости от причин развития теносиновит подразделяется на:
- Асептический (возникает в результате травмы, а также на фоне заболеваний эндокринной системы).
- Инфекционный (часто ему свойственна гнойная форма, возникает из-за поражения инфекцией, бактериями и грибками).
Основные виды и формы
Симптомы
О развитии Синдрома могут говорит такие симптомы, как:
- отёчность кисти,
- покраснение,
- боль у основания большого пальца,
- искривление сустава,
- прогрессирование болевых ощущений после физической нагрузки или нажатия на больное место,
- боль, отдающая в шею, плечо или локоть при поворотах и вращательных движениях,
- скованность движений сустава,
- неподвижность сочленения,
- повышенная температура тела.
Симптомы могут проявиться неожиданно или же начинаться постепенно, в зависимости от причины появления воспалительного процесса. Если их проигнорировать и не заниматься лечением воспаления связок и сухожилий, то тендинит перейдёт в хроническую форму.
Симптомы данного заболевания иногда путают с симптомами других недугов, таких как: артроз, неспецифический артрит, деформирующий артроз кисти руки, невралгия лучевого нерва и прочими. Именно поэтому, зачастую появляется необходимость в проведении дифференциальной диагностики, чтобы исключить другие болезни.
Симптомы и признаки
Общие симптомы и признаки теносиновита развиваются постепенно. Все начинается с легкого дискомфорта в конкретном суставе. Взрослые люди обычно не обращают на это внимания, поскольку полагают, что это временно. И действительно: острый теносиновит вскоре перейдет в хронический, что является всего лишь вопросом времени. Поэтому при первых подобных признаках обращайтесь к ревматологу за помощью:
- Боль острая, тупая, ноющая, длительная или какая-либо еще.
- Опухание, которое можно увидеть и пощупать.
- Некоторая обездвиженность сустава, нет возможности свободно двигаться.
- Покраснение в районе пораженного сухожилия.
- Боль усиливается при движениях.
Рассмотрим симптоматику по месту воспаления:
- Голеностопный сустав:
- Скопление жидкости;
- Боли по всей или лишь в одной части стопы;
- Боль усиливает при длительной ходьбе или стоянии, как при артрите;
- Вынужденное изменение походки.
- Коленный сустав:
- Опухание колена, увеличивается в размерах;
- Тупая боль;
- Невозможность двигать пораженным коленом;
- Острая боль при обострении.
- Длинная головка бицепса:
- Боль в бицепсе, которая может перейти к плечевому поясу.
- Теносиновит де Кервена:
- Боль у края большого пальца или лучевого запястья;
- Боль может распространяться до локтя или до плеча;
- Боль имеет ноющий характер, обретающий острую форму при движениях.
Способы диагностики
Поставить окончательный диагноз можно даже на первичном осмотре. Для выявления этой болезни разработаны специальные методы, основанные на особенностях работы мышц и сухожилий большого пальца.
- Тест Филькенштейна — это первая диагностическая проба. Большой палец необходимо зажать в кулак этой же руки, а затем отклонять кисть в стороны. Если во время этих движений появляется острая боль в области запястного сустава со стороны первого пальца, проба считается положительной.
- Проба на напряженную абдукцию — это еще один способ диагностики болезни де Кервена. На большой палец давят с внешней стороны, стараясь сместить его в сторону остальных. В норме он будет противостоять давлению, но при подобной патологии его сила снижется, и можно легко придвинуть его к кисти.
- Проверка на способность удерживать различные предметы при помощи большого пальца выполняется на обеих руках. Одинаковые предметы зажимают между большим и указательным пальцами симметрично двумя руками, а помощник старается достать их. При положительной пробе хорошо заметно, как поврежденный палец становится намного слабее здорового и не может долго удерживать предмет.
По результатам функциональных проб врач назначает рентгенографию. Снимки позволят определить, на какой стадии развития находится заболевание, какие структуры повреждены и есть ли возможность вылечить патологию консервативными методами. При болезни де Кервена мягкие ткани будут значительно уплотнены и утолщены, просвет канала будет сужаться. В запущенных случаях можно наблюдать появление костных наростов на надкостнице или костях запястного сустава.
Лечение
Цели лечения
- Купирование симптомов теносиновита шиловидного отростка лучевой кости: боли, отечности и др.
- Восстановление объема движений запястья и большого пальца кисти.
- Укрепление мышц и связок запястья и пальцев кисти.
- Снижение прогрессирования патологии при невозможности полноценного восстановления.
- Профилактика осложнений.
Образ жизни и вспомогательные средства
Из-за того что болезнь де Кервена возникает чаще всего на фоне хронической травматизации запястья при многократном выполнении однотипных движений, главная рекомендация — исключение таких действий. Это касается выполнения монотонных работ с нагрузкой на кисть в процессе работы, при занятиях спортом, пользовании компьютером и смартфоном. При невозможности ограничить движения полностью рекомендуется периодически делать перерывы. Кроме того, разработаны специальные ортезы для кисти, позволяющие снизить нагрузку на нее; их можно применять при необходимости длительного выполнения однотипных действий.
При обострении теносиновита шиловидного отростка лучевой кости рекомендуется обеспечить поврежденной конечности полный покой. Возможно прикладывание холодного компресса несколько раз в день на 15-20 минут для уменьшения болевого синдрома и снятия отечности.
Лекарства
Спектр медикаментозных препаратов, применяемых для лечения, определяется врачом в зависимости от степени тяжести патологии.
- Нестероидные противовоспалительные средства (НПВС) для купирования болевого синдрома, снятия воспалительного процесса, отечности. Они могут применяться внутрь в виде таблеток и местно в виде мазей, гелей.
- Глюкокортикостероиды имеют противовоспалительное, противоотечное, анальгезирующее действие и дают более выраженный эффект по сравнению с НПВС. Чаще всего применяются в виде инъекций в область между сухожилиями длинной отводящей мышцы и короткого разгибателя большого пальца. Инъекции выполняются врачом.
- Раствор димексида применяется в виде компрессов на пораженный участок для уменьшения болевого синдрома и снятия отечности.
Процедуры
Применяются методы физиотерапии для купирования болевого синдрома, отечности, улучшения микроциркуляции пораженной области, снижения прогрессирования процесса: лазеротерапия, магнитотерапия, криотерапия, фотофорез с гепаринсодержащими препаратами, электрофорез, озокерит, УВЧ-терапия. Также в качестве вспомогательных методов в процессе восстановления может быть назначения лечебная физкультура и курсы специального массажа.
Хирургические операции
Показанием для проведения хирургического вмешательства является неэффективность комплексной терапии (лекарства, ортезы, глюкокортикостероиды) на протяжении нескольких месяцев. Цель операции — восстановление нормального скольжения сухожилий мышц большого пальца в костно-фиброзном канале запястья. Для этого под местной анестезией вскрывается канал запястья, рассекаются возможные спайки, перегородки, выделяются сухожилия мышц большого пальца, т.е. проводится их декомпрессия (устранение всех факторов, препятствующих их физиологическому функционированию). Оперативное вмешательство также возможно с применением эндоскопических технологий, что делает его менее травматичным и способствует более быстрому восстановлению.
Определение
Нодулярный теносиновит – это воспалительный процесс, возникающий снаружи на синовиальной оболочке сухожилий пальцев верхних и нижних конечностей. Вследствие такого явления в поражённой области возникают доброкачественные опухолевые новообразования. Впервые недуг был описан французским ученым и хирургом в 1952 году. Сегодня он встречается очень часто. Несвоевременное лечение может привести к утрате функций сустава и инвалидности.
Недуг наиболее часто тревожит женскую половину населения нежели мужчин. Возрастная категория людей, поражённых болезнью составляет 30-50 лет. Хотя опухоль является не злокачественным образованием, но заболевание имеет огромный рецидив даже после операционного её удаления.
Длительный период времени учёные не могли подобрать одно название этой болезни. Это связано с отсутствием единого взгляда на его этиологию и патогенез. Были догадки, что патология появляется вследствие нарушений и воспалительных процессов. Результаты проведённых иммуногистологических исследований и анализа ДНК показали присутствие совокупности клеток, которым присущи опухолевые характеристики. Дальнейшее их изучение дало возможность определить, что новообразования являются доброкачественными.
Диагностика
Диагностировать Болезнь де Кервена не так сложно. В наше время есть много методик и тестов для этого.
С самого начала, обращают внимание на способность мышц указательного и большого пальцев удерживать различные предметы. Сравнивают полученные результаты здоровой и больной руки
При наличии воспаления, сжимание кисти в кулак или же поднятие тяжестей вызывают болевые ощущения.
Проведение теста по Филькенштейну. Суть этого тестирования заключается в сжимании большого пальца руки при помощи кисти. При тендовагините появится резкая боль при кистевом движении.
Проба на напряженность абдукции. Надавливают с внешней стороны ладони пациента на его большой палец, чтобы они соприкоснулись. Если болезнь отсутствует, будет чувствоваться сила противодействия, а в случае наличия Синдрома, может наступить резкая боль без сопротивления данных мышц. Помимо перечисленных тестов, проводят рентген –диагностику, УЗИ или МРТ. Здесь обращают внимание на мягкие ткани, окружающие канал. При наличии заболевания, они заметно утолщены. А запущенные стадии патологии видны на рентгене и невооруженным взглядом.
Заключение
Эффективное лечение теносиновита де Кервена базируется на индивидуальном подходе к пациенту, обусловленном его состоянием. Ношение ортеза следует начать как можно раньше, в острую фазу заболевания, это предотвратит ухудшение состояния тканей, а также позволит пациенту осуществлять деятельность, необходимую для самообслуживания и занятости
Пациент должен быть проинформирован о сроках заживления тканей, а также о том, почему важно избегать действий, которые усугубляют симптомы заболевания. После того, как симптомы ослабнут до такой степени, что необходимость в ортезе пропадет, терапевту следует провести тщательное обследование и оценку пациента
Врач должен определить остаточные эффекты от иммобилизации. Если обнаружится снижение объема движения, то оправданным будет выполнение мобилизаций лучезапястного, ладьевидно-полулунного и первого запястно-пястного суставов. По мере приближения к выписке важно провести беседу с пациентом и объяснить, почему для него будет важно избегать повторяющихся движений. Следует объяснить пациенту, что такие движения будут усугублять симптомы, а также могут привести к рецидиву заболевания.